У 15-25% випадків гіпертиреоз проявляється стійкою ФП, нерідко предшествуемий рецидивами цієї тахиаритмии.
Поряд з ФП, гіпертиреоз може проявлятися посиленням наявної шлуночкової тахіаритмії.
= Токсичний дифузний зоб (хвороба Грейвса).
= Токсичний багатовузловий зоб.
= Тиреоїдити (підгострий, післяродовий, лімофцітарний, лікарський).
= Йод-індукований гіпертиреоз (аміодарон, контрастні речовини).
= Гіпертиреоз, викликаний гормонами щитовидної залози.
= Метастатичний рак щитовидної залози.
Клінічні та лабораторні ознаки тиреотоксикозу представлені в таблицях 103 і 104, малюнку 214.
Пітливість, тривога, прискорене серцебиття, підвищена стомлюваність, порушення сну, слабкість проксимальних м'язів (якщо сісти навпочіпки, то важко встати), задишка при фізичному навантаженні, гіпердефекація, діарея.
Тремор рук, мови, екзофтальм, відставання століття, втрата ваги при збереженому апетиті, гарячі і вологі долоні, набряки ніг, тахікардія, фібриляція передсердь, зоб (дифузний, вузловий).
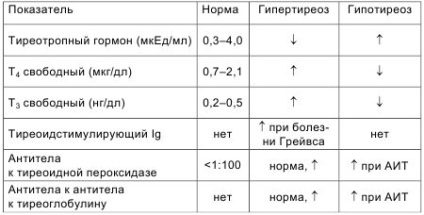
Примітка: АИТ - аутоімунний тиреоїдит.
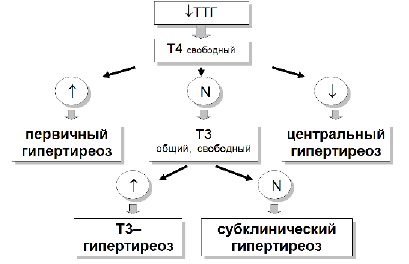
Діагностичний алгоритм лабораторної діагностики гіпертиреозу
При гіпертиреоїдних ФП без пригнічення функції щитовидної залози істотного ефекту від антиаритмічної терапії очікувати не слід. У випадках досягнення еутиреоїдного стану у 62% пацієнтів синусовий ритм відновився через 8-10 тижнів (Nakazawa H.K. et al. 1982). Після 3 міс відновлення синусового ритму мало ймовірно.
Лікування тиреостатиками (тиамазол, метимазол, пропилтиоурацил) проводиться тривалий час (12-18 міс) з високою частотою рецидивів протягом року після припинення лікування (до 60-70%). Наприклад, призначають тиамазол в дозі 30 мг / сут. Після досягнення еутиреозу (на 4-8 тижні) поступово знижуючи дозу на 5 мг на тиждень переходять до підтримуючої дозі 5-10 мг / сут. Контроль лікування здійснюється оцінкою тиреотропного гормону і вільного тироксину кожні в 3 місяці.
Резекція щитовидної залози може ускладнитися гиперпаратиреозом, пошкодженням лярінгеального нерва (близько 1%), рецидивом гіпертиреозу (близько 10%), тому використовується лише в особливих випадках (здавлюють зоб, неконтрольований аміодароновий гіпертиреоз, побічні ефекти медикаментозного лікування у вагітних).
Безпечніше радикальне лікування за допомогою радіоактивного йоду з подальшою замісною терапією левотироксином. Таке лікування можна провести в Боткінській лікарні в Москві (тел.8-495-945-0045), Північно-Західному регіональному ендокринологічному центрі в Санкт-Петербурзі (тел.8-921-402-30-31), Омської обласної лікарні (тел .8-3812-241327), Міський лікарні 13 Нижнього Новгорода (тел.8-8312-541349).
Якщо бета-блокатори призначити не можна, то використовують антагоністи кальцію (верапаміл, дилтіазем). При гіпертиреозі підвищується резистентність до дигоксину і ризик побічних ефектів.
У разі планування лікування ФП за допомогою радіочастотної катетерной абляції необхідно спочатку домогтися еутиреозу і проводити лікування при збереженні ФП не раніше ніж через 6 місяців.
Аміодарон-індуковані ураження щитовидної залози
Аміодарон знижує периферичну конверсію тироксину в трийодтиронін, приводячи навіть при еутиреозу до збільшення рівня тироксину і зниження трийодтироніну при нормальному рівні тиреотропного гормону (феномен еутіреоїдной гіпертіроксінеміі). Крім того, прийом аміодарону може викликати минуще зниження або підвищення тиреотропного гормону, а також невелике підвищення рівня вільного тироксину.
Велика кількість йоду (75 мг в таблетці при потребності100-200 мкг / добу) і хімічне схожість аміодарону з тироксином сприяють виникненню стійкого посилення функції щитовидної залози, аж до розвитку справжнього тиреотоксикозу.
Частина випадків аміодарон-індукованого тиреотоксикозу пов'язана з впливом надлишку йоду і частіше розвиваються на тлі вузлового зоба або латентного дифузного токсичного зобу в областях з низьким споживанням йоду (1 тип). Надлишок йоду викликає неконтрольований синтез гормонів щитовидною залозою (йод-Базедов феномен). У цих випадках при доплерографії визначається гіперваскуляризація, нормальне або підвищене поглинання радіоаківного йоду (> 5% в добу), можуть визначатися антитіла до тиреоїдної пероксидази.
У інших пацієнтів аміодарон-індукований тиреотоксикоз розвивається внаслідок запалення щитовидної залози зазвичай на тлі нормальної щитовидної залози. У цих випадках визначаються гіповаскулярізація при сонографії, дуже низьке поглинання радіоаківного йоду (