Основним фактором формування алергічних захворювань є генетично обумовлена схильність до IgE-відповіді, причому передається у спадок не хвороба як така, а сукупність генетичних факторів, що сприяють формуванню алергічної патології. В даний час обговорюється можливість участі в розвитку алергії близько 20 генів. Встановлено, що гени, відповідальні за її розвиток, локалізовані на 5, 6, 11 і 14-й хромосомах. На хромосомі 5q31-33 локалізовані гени, що кодують продукцію ІЛ-3, ІЛ-4, ІЛ-5, ІЛ-6, ІЛ-9, ІЛ-13, КСФ-ГМ, тому вона є однією з головних хромосом, пов'язаних з розвитком атопії . В останні роки виявлено зв'язок атопічних захворювань з певними антигенами головного комплексу гістосумісності, зокрема встановлена позитивна асоціація атопічного дерматиту з антигенами HLA А24, -В5, -В9, -В12 і -В27.
Таким чином, основу розвитку атопічного дерматиту складають спадково обумовлені IgE-опосередковувані алергічні реакції, які є наслідком сенсибілізації організму до різних груп екзоаллергенам. Однак для реалізації IgE-залежного імунної відповіді необхідні відповідні несприятливі зовнішні і внутрішні чинники, звані чинниками ризику.
Основними факторами ризику розвитку атопії в цілому і атопічного дерматиту зокрема на ранніх етапах є патологія вагітності, захворювання, перенесені під час вагітності, особливо різні вірусні інфекції, недотримання гіпоалергенної дієти, куріння та інші шкідливі звички, загрози викидня і нефропатії вагітних. На початкових етапах розвитку дитини факторами ризику розвитку атопічного дерматиту можуть бути штучне вигодовування, неправильний режим харчування, пізнє прикладання до грудей. Показано також, що формування атопічного дерматиту викликають функціональні порушення шлунково-кишкового тракту: рефлюкс, дискінезія жовчовивідних шляхів, а також дисбактеріоз, гельмінтози, наявність в носоглотці або порожнини рота вогнищ хронічної інфекції, що сприяють формуванню бактеріальної сенсибілізації й зумовлюють гіперпродукцію IgE. Важливі фактори, що сприяють розвитку атопічного дерматиту, - також часті респіраторні захворювання, особливо в ранньому віці, наявність у хворих вогнищ хронічної інфекції в носоглотці і порожнини рота. Встановлена пряма залежність між рівнем загального IgE і наявністю вогнищ бактеріальної інфекції. Так, у хворих з алергодерматози, що мають вогнища хронічної інфекції, рівень загального IgE в три рази вище, ніж у дітей з алергічними ураженнями шкіри без вогнищ хронічної інфекції. Причому найбільш часто відзначається сенсибілізація до стафілококу та грибів роду Candida. Наявність вогнищ хронічної інфекції сприяє наполегливій, рецидивуючого перебігу атопічного дерматиту. З іншого боку, часте і непомірне застосування антибактеріальних препаратів або їх комбінацій викликає порушення нормального мікробіоценозу кишечника, визначає темпи формування дисбактеріозу кишечника, що, в свою чергу, ускладнює перебіг атопічного дерматиту.
Надзвичайно важливим фактором у розвитку атопічного дерматиту є паразитарна інфекція, обумовлена різними гельмінтами і найпростішими. Проблема гельмінтозів стоїть перед людством дуже гостро через їх широкого поширення: понад 3 млрд осіб у світі вражені різними гельмінтозами. За даними Н. П. Торопова, у 39% обстежених дітей, які страждають на атопічний дерматит, виявлено 15 видів кишкових паразитів: 7 видів найпростіших (2 види жгутіконосцев, 5 видів амеб), 8 видів гельмінтів (4 види круглих черв'яків, 3 види печінкових сисун , 1 вид плоских хробаків). Патогенний вплив гельмінтів пов'язано як з патологією органів їх локалізації (переважно шлунково-кишкового тракту), так і з впливом на імунну систему. Зокрема, продукти життєдіяльності гельмінтів і їх токсини викликають активацію імунокомпетентних клітин, гіперпродукцію імуноглобулінів, особливо IgE, a також утворення імунних комплексів і пошкодження Т-клітинної ланки імунітету.
У виникненні та рецидивуючому перебігу атопічного дерматиту важливе місце належить також порушень Інтегра-ної функції центральної і вегетативної нервової системи. Показано, що нервово-психічні розлади, характерологічні особливості, порушення діяльності вегетативної нервової систем формуються у хворих на атопічний дерматит в процесі розвитку захворювання.
роль алергенів
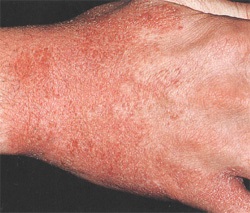
Харчові алергени. Численними дослідженнями була доведена провідна роль харчових і інгаляційних алергенів у формуванні атопічного дерматиту. У ранньому дитячому і дошкільному віці найбільш частими алергенами є харчові, а в більш старших вікових групах - інгаляційні. Незрілість і недостатня диференціація функцій різних відділів шлунково-кишкового тракту сприяють тому, що харчова алергія у дітей розвивається частіше, ніж у дорослих. По суті, харчова алергія - це стартова сенсибілізація, на тлі якої в силу подібності антигенної структури і розвитку перехресних алергічних реакцій формується гіперчутливість до інших видів алергенів (пилкових, побутових, епідермальних).
Частота харчової алергії в перші 5 років життя дитини превалює над інгаляційної більш ніж в 6 разів. Причому 30% дітей, які страждають харчовою алергією з доведеною IgE-опосередкованої сенсибілізацією, стають толерантними до їжі протягом 3 років, 40% - протягом 6 років, а 53% - протягом 12 років після призначення обгрунтованих індивідуальних гіпоалергенних дієт. Ці дані додатково свідчать про те, що навіть генетично детерміновані алергічні прояви можуть бути запобігти за допомогою елімінаційних заходів, що передбачають виключення контакту з причинно значимим алергеном.
Хоча наявність зв'язку харчової алергії з атопічний дерматит підтверджено численними дослідженнями, слід визнати, що багато пацієнтів, особливо дорослі, не пов'язують загострення шкірного процесу з порушенням дієти. Однак це питання залишається спірним, тому що немає такого взаємозв'язку, швидше за все, може спостерігатися у хворих-неатопіков.
Інгаляційні алергени. Не меншу роль у розвитку загострень атопічного дерматиту грають і інгаляційні алергени. Безпосередній вплив інгаляційних алергенів на розвиток шкірних проявів було підтверджено в ході експериментів з використанням аплікаційних (patch) тестів з екстрактом кліщів домашнього пилу: тести поміщали на вже пошкоджені ділянки шкіри хворих на атопічний дерматит, в результаті чого спостерігалося виражене загострення шкірного процесу. Показано, що найбільш важлива роль у розвитку та підтримці атопічного дерматиту належить побутових алергенів: кліщів домашнього пилу, самої домашнього пилу, тарганів, а також епідермальний і грибкових алергенів. Епітелій, слину і фекалії домашніх теплокровних тварин також слід визнати активними причинними алергенами, здатними викликати негайну алергічну реакцію, в зв'язку з чим хворим на атопічний дерматит потрібно уникати повторних контактів з тваринами навіть за відсутності респіраторних проявів алергії. Значну роль у розвитку атопічного дерматиту грає також сенсибілізація до суперечок цвілевих грибів, до яких відносяться Penicillium, Aspergillus, Cladosporium, Alternaria, Mucor та ін. Деякі з цих грибів розмножуються шляхом спорообразованія цілий рік (наприклад, Aspergillus, Penicillium), інші, що живуть на рослинах , - навесні, влітку і восени (наприклад, Cladosporium, Alternaria). У хворих, сенсибілізованих до цвілеві гриби, частіше, ніж у інших, з'являються зміни на шкірі, характерні для грибкової інфекції, зумовленої Pityrosporum ovale.
Пилкові алергени також дуже впливають на розвиток шкірних і супутніх респіраторних проявів у хворих на атопічний дерматит. Однак далеко не завжди для таких хворих характерно сезонне чергування рецидивів і ремісій атопічного дерматиту, пов'язане з запиленням рослин. У деяких хворих, незважаючи на наявність сенсибілізації до пилкових алергенів, відзначається клінічна ремісія шкірного процесу, але разом з тим присутні клінічні прояви полінозу в літні місяці. На противагу цьому ми спостерігали пацієнтів із загостренням атопічного дерматиту в сезон полінації, протекавшим без респіраторних проявів полінозу.
Лікарські алергени. Одним з факторів ризику розвитку шкірних проявів атопічного дерматиту, особливо важких його форм, є необгрунтоване і часто безконтрольне застосування лікарських препаратів або їх комбінацій. З одного боку, це пов'язано з нерозумінням лікарями етіологічної ролі різних груп медикаментів в розвитку атопічного дерматиту, а з іншого - з широким поширенням самолікування, що обумовлено доступністю великої кількості безрецептурних фармакологічних препаратів на нашому ринку. Наші власні спостереження показали, що при лікарської непереносимості у хворих на атопічний дерматит причинно-значущими алергенами є антибіотики (в 90% випадків) - пеніцилін і його напівсинтетичні похідні, сульфаніламідні препарати, місцеві анестетики, нестероїдні протизапальні препарати, вітаміни групи В. Непереносимість лікарських препаратів може проявлятися у вигляді загострень атопічного дерматиту, набряку Квінке та кропив'янки, нападів утрудненого дихання. Такий високий відсоток реакцій на антибіотики у хворих на атопічний дерматит, можливо, пов'язаний з наявністю сенсибілізації до грибкових алергенів, як екзогенних (Alternaria, Cladosporium, Penicillium), так і ендогенних (Candida albicans, Pityrosporum ovale), що має спільні антигенні властивості з антибіотиками.
Хворі на атопічний дерматит, як і хворі атопією-їй в цілому, часто реагують на різні неспецифічні подразники, до яких відносяться:- місцеві подразники: тісний, вовняна або синтетичний одяг, хутряні речі, накрохмалене постільна білизна, спреї, духи, дезодоранти, детергенти, пахучі і дратівливі сорти мила, креми, жорстка вода при прийомі душа;
- погодні та сезонні фактори: різкі коливання температури і вологості;
- емоційний фактор і фізичне навантаження можуть призводити до посилення свербіння і загострення симптомів захворювання;
- гормональні чинники: менструація, вагітність, менопауза. Встановлено, що погіршення перебігу атопічного дерматиту спостерігається в передменструальний період у 33% жінок, під час вагітності - у 52% пацієнток. Мабуть, це обумовлено зміною рівня статевих гормонів. Відомо, що останні можуть впливати на перебіг алергічного запалення;
- кліматичні чинники: холодну пору року (осінь, зима) і різка зміна клімату.
Схема лікування атопічного дерматиту
- Первинна профілактика сенсибілізації пацієнтів:
- елімінаційні дієти;
- охоронні режими, що передбачають виключення контакту з причинними алергенами; детергентами, хімікатами та іншими хімічними речовинами; грубим одягом (вовною, синтетикою); відсутність різких температурних впливів; відсутність стресових ситуацій, які можуть спровокувати посилення свербіння і прояву дерматиту.
- Купірування загострення захворювання.
- Контроль за станом алергічного запалення (базисна терапія: зовнішня терапія, топічні ГКС, антигістамінні препарати, мембраностабілізірующіе препарати).
- Корекція супутніх захворювань.
- Корекція імунологічних порушень, що супроводжують атопічний дерматит.
Е.С. Фeдeнкo, доктор медичних наук
Дерматологія, лікувальна косметологія