В. А. Олійник, В. В. Марков, С. В. Гулеватий, С. І. Матящук, Т. К. Совенко
Інститут ендокринології та обміну речовин ім. В. П. Комісаренка
АМН України, 04114, м Київ
Клінічний протокол післяопераційного ведення хворих на диференційований рак щитовидної залози
Після хірургічного втручання з приводу диференційованого раку щитовидної залози з метою ліквідації залишкової тиреоїдної тканини (абляція), а також пошуку і видалення метастазів карциноми застосовуються препарати радіоактивного йоду (I 131). Протокол діагностики та лікування I 131 представлений на рис. 1, його основні положення відповідають Міжнародному протоколу післяопераційного ведення хворих на диференційований рак щитовидної залози [1].
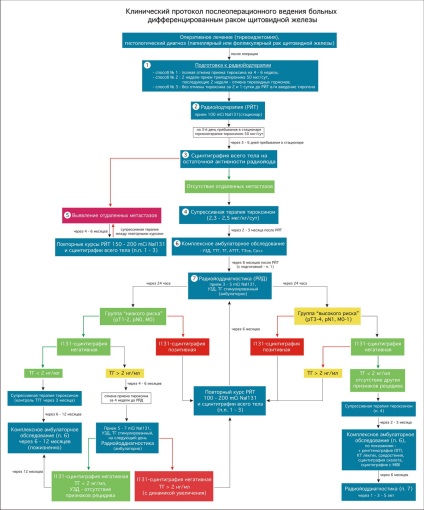
Рис 1. Клінічний протокол післяопераційного ведення хворих на диференційований рак щитовидної залози Інституту ендокринології та обміну речовин ім. В. П. Комісаренка АМН України.
Необхідні умови для проведення радіойодтерапією
- повне хірургічне видалення щитовидної залози (тотальна тиреоїдектомія);
- відсутність гормональної терапії тироксином протягом 4 - 6 тижнів після операції з метою підвищення вмісту ТТГ в крові до показника, який перевищує 30 мОД / л або введення рекомбінантного тиреотропіну.
Підготовка до радіойодтерапією
Ендогенна стимуляція ТТГ (стандартний метод - рис. 1, п. 1, спосіб 1) - скасування левотироксина на 4 тижні. При цьому хворий знаходиться в стані гіпотиреозу. Можливий також варіант прийому трийодтиронина (спосіб 2).
Екзогенна стимуляція ТТГ (рекомендований Європейської тиреоїдної асоціацією та Американською тиреоїдної асоціацією, спосіб 3) з використанням рекомбінантного людського ТТГ (рчТТГ - далі Тироген). Метод дозволяє проводити діагностичну сцинтиграфію, не припиняючи прийом тироксину, без тривалої підготовки і перебування в стані гіпотиреозу, що значно покращує якість життя хворого. Тироген вводиться протягом 2-х діб внутрішньом'язово по 0,9 мг, розчинених в 1 мл води для ін'єкцій, через 72 години проводиться радіойодтерапією (рис. 1, п. 2) після визначення рівня в крові ТТГ.
Неодмінною умовою підготовки є також дотримання безйодной дієти: виключення з їжі йодованої солі, морських продуктів, що містять йод вітамінних комплексів і харчових добавок, молочних продуктів, солінь і копченостей, шоколаду, продуктів, що містять сою, настоїв лікарських трав, які містять йод лікарських препаратів (аміодарон) , рентгенконтрастних речовин.
Абляція залишкової тканини щитовидної залози
Абляція (знищення) залишкової тканини щитовидної залози проводиться I 131 зі стандартною активністю 3700 МБк (100 mCi) (рис. 1, п. 2).
- за 30 хвилин до прийому I 131 призначаються препарати, що захищають слизову шлунка (альмагель, маалокс);
- після прийому I 131 - рекомендується лимон або жувальна гумка з метою посилення слиновиділення і зменшення променевого впливу на слинні залози;
- пацієнт переводиться на закритий режим в спеціалізовану палату, оснащену системою вентиляції і каналізації;
- з 3-го дня госпіталізації пацієнти починають отримувати L -тіроксін;
- на 5 - 6 день перебування в стаціонарі проводиться сцинтиграфія всього тіла (рис. 1, п. 3), перед якою хворий спорожняє сечовий міхур і кишечник, переодягається в чистий одяг для виключення фонових фізіологічних накопичень залишків ізотопу і зовнішнього забруднення.
При виявленні віддалених метастазів (рис. 1, п. 5) через 4 - 6 місяців рекомендуються повторні курси радіойодтерапією. Ефективність радіойодтерапією при віддалених метастазах папиллярной карциноми в легені показана нижче на клінічному прикладі (рис. 2, 3).
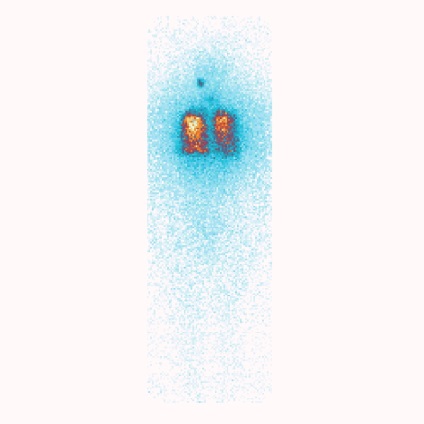
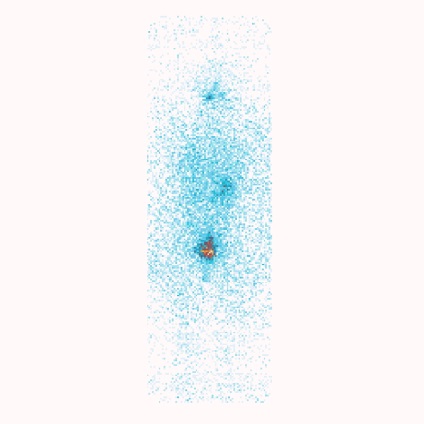
Оцінка результатів радіойодтерапією
Через 2 - 3 місяці після курсу радіойодтерапією проводиться комплексний амбулаторний контроль (рис 1, п. 6), що включає фізичне обстеження, УЗД шиї, визначення рівня ТТГ, свТ3, свТ4, ТГ, антитіл до ТГ, і коригується доза тироксину, призначеного хворому при виписці з стаціонару після проведення радіойодтерапією (п. 4). Через 4 - 6 місяців після радіойдтерапіі проводиться діагностична сцинтиграфія всього тіла з I-131 (радіойоддіагностіка - п. 7).
Група «низького ризику»
У хворих цієї групи при відсутності вогнищ патологічного накопичення I-131 (сцинтиграфія негативна) і змісті ТГ в сироватці крові <2 нг/мл рекомендуется только последующее амбулаторное обследование через 6 – 12 месяцев (п. 6). При отсутствии очагов патологического накопления I-131, но при уровне ТГ> 2 нг / мл через 4 - 6 місяців рекомендується проведення повторної діагностичної сцинтиграфії або повторної радіойодтерапією при позитивній динаміці зростання рівня ТГ.
Група «високого ризику»
У хворих цієї групи після тотальної тиреоїдектомії, як правило, застосовується стандартний метод підготовки до абляції залишкової тканини щитовидної залози (рис. 1, п. 1, спосіб № 1 або № 2). Через 2 - 3 місяці після курсу радіойодтерапією їм проводиться комплексний амбулаторний контроль (п. 6), який, при необхідності, додатково включає КТ-дослідження середостіння, органів грудної порожнини і сцинтиграфію кісток скелета. Через 4 - 6 місяців після курсу радіойодтерапією хворим цієї групи проводиться діагностична сцинтиграфія (п. 7), при цьому застосовується на вибір лікаря спосіб підготовки (п. 1). При відсутності вогнищ патологічного накопичення I-131 (сцинтиграфія негативна) і змісті ТГ в сироватці крові <2 нг/мл рекомендуется регулярный амбулаторный контроль, повторное определение уровня ТГ в сыворотке крови и радиойоддиагностика (п. 7) через 1, 3 и 5 лет. При отсутствии очагов патологического накопления I-131, но уровне ТГ> 2 нг / мл, рекомендується повторний курс радіойодтерапією в стані гіпотиреозу (підготовка виключно за способом № 1). У випадках позитивної сцинтиграфії рекомендується повторний курс радіойодтерапією (п.п. 1 - 3) з більшою активність радіойоду (100 - 200 mCi).
Cупрессівная терапія тироксином після радіойодтерапією
Метою супрессівнoй терапії (рис. 1, п. 4) є компенсація постоперационного гіпотиреозу і придушення ТТГ - залежного зростання резидуальних (можливо, залишилися) ракових клітин шляхом зниження рівня ТТГ ≤ 0,1 мМО / л, що особливо важливо для пацієнтів групи «високого ризику ». Використання трийодтиронина для довготривалого лікування хворих на РЩЗ неприйнятно, він може використовуватися тільки при підготовці хворих для радіойодтерапією і сцинтиграфії всього тіла (п. 1, спосіб № 2). Первісна орієнтовна доза тироксину після оперативного лікування становить 2,3 -2,5 мкг / кг ідеальної маси тіла (п. 4). Зазвичай така доза достатня для зниження рівня ТТГ в сироватці крові до значень ≤ 0,1 мМО / л, корекція дози препарату проводиться через 6 - 8 тижнів від початку прийому після визначення рівня ТТГ в крові. У літніх пацієнтів або осіб з патологією серця навіть при наявності ознак прогресування захворювання необхідно уникати супресії ТТГ ≤ 0,1 мМО / л. У таких пацієнтів рівень ТТГ повинен бути близько 0,3 мМО / л. У разі документально підтвердженої стабільної ремісії (негативною діагностичної сцинтиграфії і ТГ <2) у пациентов группы «низкого риска» оптимальный уровень ТТГ может находиться в зоне нижнего диапазона нормальных значений (ТТГ 0,2 – 1,0 мМЕ/л).