Шістосоматідний дерматит (церкаріоз, свербіж купальщиків, водяний свербіж, церкарійний дерматит) - паразитарне захворювання, що характеризується змінами шкіри, викликаними личинками (церкаріямі) некото- яких видів трематод.
Етіологія. Збудники шістосоматідного дерматиту - личинки (церкарии) шистосом семействаSchistosomatidae, що паразитують в дорослому стані в кровоносній системі водоплавних птахів (качок, чайок, лебедів та ін.). Людина не є для них специфічним господарем. Іноді дерматит може бути викликаний церкаріямі шістосоматід ссавців тварин (гризунів і ін.). В даний час налічується більше 20 видів шистосом, церкарии яких здатні проникати через шкіру людини.
Епідеміологія. Проникнення церкариев через шкірні покриви людини можливо лише в тих водоймах, в яких містяться проміжні господарі таких шистосом - легеневі молюски. Більшість церкариев гине в шкірі, викликаючи запальні реакції. Найчастіше шістосоматідние дерматити викликаються церкаріямі Tr. ocellata і Tr. stagnicolae.
Яйця тріхобільгарцій потрапляють у воду з випорожненнями господарів, з них вилуплюються мирацидии, проникаючі в молюсків родів Lymnaea, Planorbis та інших, де відбуваються партеногенетичний раз- множення і розвиток личинок до стадії церкарія. Церкарии виходять з молюсків і впроваджуються через шкірні покриви в організм качок і дру-
гих водоплавних птахів, де триває їх розвиток. Через 2 тижні в кровоносній системі господарів паразити досягають статевої зрілості.
Патогенез. Причиною зараження людини є здатність церкарій шістосоматід активно проникати через шкірні покриви. Церкарии викликають механічні (часто множинні) ураження шкірних покривів і надають токсичну і сенсибилизирующее впливу на організм людини, сприяють заносу вторинної інфекції. Особливо важко церкаріоз протікають у дітей.
У місцях впровадження церкариев в шкіру людини розвиваються набряки з лізисом клітин епідермісу. У міру міграції церкариев в коріумі виникають інфільтрати з лейкоцитів і лімфоцитів. В результаті розвилася імунологічної реакції шістосоматіди в шкірі людини гинуть, і подальше їх розвиток припиняється.
Клінічна картина. Через 10-15 хвилин після проникнення в шкіру церкариев з'являється свербіж шкіри, а через годину після купання на шкірі виникає плямиста висипка, що зникає через 6-10 годин. У високочутливих осіб може виникнути місцева і загальна кропив'янка, алергічний набряк і сильний свербіж шкіри.
При повторному зараженні явища дерматиту виражені більш гостро: на шкірі утворюються еритеми і червоні папули, що супроводжуються сильним свербінням шкіри. У центрі деяких папул з'являються крововиливи. Папули з'являються на 2-12-й день після зараження і зберігаються до 2-х тижнів. Зрідка виникають набряк шкіри і пухирі. Захворювання закінчується спонтанним одужанням. На місці папул протягом декількох тижнів зберігається пігментація.
Диференціальна діагностика. Заснована на появу характерних змін шкіри при контакті з водою водойм, де мешкають молюски та качки (купання, рибна ловля, іригаційні роботи і т.д.). Церкаріоз диференціюються з реакціями на укуси комах і іншими дерматитами.
Ускладнення. Прогноз сприятливий.
Лікування. Проводиться симптоматична терапія шляхом призначення десенсибилизирующих (димедрол всередину по 0,05 г 2-3 рази на день) і місцевих анестезуючих засобів (5-20% масляний розчин бензокаїну або анестезину). Застосовуються також цинкова мазь і крохмальні ванночки. У важких випадках показано застосування глюкокортикоїдів. При розвитку шистосомоза лікування проводиться антигельминтиками.
Профілактика. З метою особистої профілактики церкаріоз при кон- тактах з водою водойм (при купанні, пранні білизни, іграх у воді, рибної ловлі і т.д.) слід:
• уникати зарослих водною рослинністю мілководних ділянок водойм (або їх зон), де мешкають качки (більш безпечні прибережні зони, позбавлені водної рослинності);
• при необхідності тривалого перебування у воді застосовувати захисний одяг і взуття (чоботи, штани, сорочку), що оберігають від нападу церкарій шістосоматід;
• після контакту з водою в «підозрілою» зоні водойми ретельно витерти шкіру жорстким рушником або сухою тканиною і швидко змінити промоклий одяг.
Громадська профілактика церкаріоз включає:
• оснащення внутрішніх міських водойм, де є ризик зараження людей церкаріямі, покажчиками, які забороняють купання та ігри у воді;
• регулювання (зниження) чисельності крижні в міських водоймах, що використовуються в рекреаційних цілях;
• регулярне очищення водойм (або найбільш відвідуваних населенням ділянок водойм) від водної рослинності.
Парагонімоз - біогельмінтози, що виявляється переважно поразкою органів дихання. Характеризується тривалим рецидивуючим перебігом.
Етіологія. Збудник - легеневий сисун Paragonimus westermanii і деякі інші види семействаParagonimidae.
P. westermanii - товста, широкоовальна трематода, червонувато коричневого кольору, за формою нагадує кавове зерно. Розміри тіла легеневої двуустки - 7,5-12 х 4-6 мм при товщині 3,5-5 мм. Кутикула покрита шипиками; ротова і черевна присоски майже однакового розміру. Кишкові гілки покручені і тягнуться до кінця тіла. Два часточковий насінники знаходяться в задній третині тіла. Дольчатий яєчник і петлі невеликий матки розташовані поруч попереду від сім'яників. Статеві отвори знаходяться у заднього краю черевної присоски. Сильно розвинені желточники поширені по всьому тілу від рівня глотки до заднього кінця тіла сосальщика.
Яйця овальні, золотисто-коричневого кольору, розміром 61-81 # 967; 48- 54 мкм, з товстою оболонкою, кришечкою і невеликим потовщенням на протилежному кінці. Яйця виділяються незрілими (рис. 4.14).
Епідеміологія. Джерело інвазії - свині, собаки, кішки, дикі м'ясоїдні і людина, інвазовані парагонімусом. Шляхи передачі - харчовий, водний. Фактори передачі - термічно необроблене м'ясо крабів і раків.
При оптимальній температурі (27 ° С) розвиток яєць у воді закінчується через 3 тижні. Однак мирацидии можуть виходити з них і через кілька місяців, чому сприяє коливання температури води. Проміжними господарями є прісноводні черевоногі молюски Melania libertina, M. externa, M. amurensis (Далекий Схід), Ampullara luteosota (Південна Америка) і інші, у яких послідовно розвиваються стадії спороцист, редій і церкариев. Церкарии активно проникають в додаткових господарів через ділянки з тонким хітиновим покривом - прісноводних крабів пологів Potamon, Eriocheir, Parathelphusa, раків пологів Cambaroides, Procambarus і ін. (Рис. 4.15).
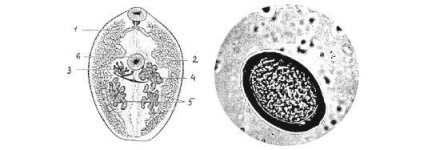
Мал. 4.14. Легеневий сисун P.westermani і яйце
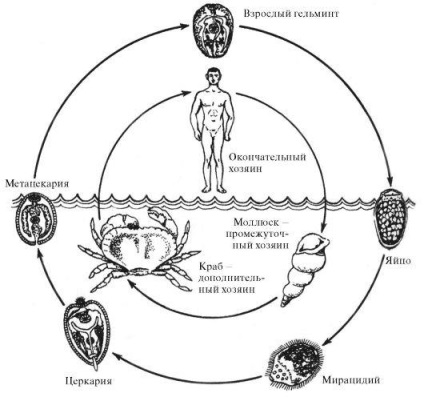
Мал. 4.15. Цикл розвитку P.westermani
У ракоподібних церкарии інцістіруются в м'язах і у внутрішніх органах, де перетворюються в метацеркарии, які стають інвазійних через 1,5 місяці. В організмі одного ракоподібних може мати декілька сотень метацеркариев. Остаточними господарями служать свині, собаки, кішки, дикі м'ясоїдні, гризуни (щури, ондатри) і людина, які заражаються при поїданні крабів і раків в сирому або напівсирому вигляді. Зараження може відбутися і через воду, так як при загибелі заражених ракоподібних метацеркарии зберігають життєздатність у воді до 25 діб. У дванадцятипалій кишці остаточних господарів личинки звільняються з оболонок, проникають через кишкову стінку в черевну порожнину, пробуравлівают діафрагму, обидва листка плеври і впроваджуються в легені. Тут навколо паразита формуються фіброзні кісти розміром з лісовий горіх, що локалізуються поблизу коренів легень і по периферії легеневої тканини. У кісті у людини зазвичай знаходиться один паразит, рідше два. Паразити досягають статевої зрілості і починають відкладати яйця через 5-6 тижнів після зараження. Тривалість життя паразитів в легенях перевищує 5 років.
Парагонімоз поширений переважно в країнах Південно-Східної Азії (Китай, Тайвань, Індокитайський півострів, Індонезія, Філіппіни), а також в Південній Америці (Перу, Еквадор, Колумбія, Венесуела). У Росії крім завезених випадків відомі обмежені вогнища парагонімоза в Приморському краї і в Приамур'ї. У цьому регіоні зараження сприяє вживання в їжу місцевого страви - «п'яних крабів», яке готується з живих крабів або раків, посипаних сіллю і залитих червоним вином.
Патогенез. У патогенезі парагонімоза провідну роль відіграють токсико алергічні реакції і механічний вплив гельмінтів і їх яєць на тканини. Під час міграції личинок паразитів в легені через діафрагму і інші органи (печінку, підшлункову залозу, нирки) в них відзначаються крововиливи, а іноді і некрози. У легких (особливо в нижніх частках) крім крововиливів утворюються еозинофільні інфільтрати і скупчення ексудату. Пізніше навколо паразитів формуються фіброзні кісти розміром від 0,1 до 10 см. Вони заповнені масою сіро-білого, шоколадного або темно-червоного кольору, містять слиз, еозинофіли і інші лейкоцити, кристали Шарко-Лейдена, а також одного або декількох паразитів. Кісти часто сполучаються з розгалуженнями бронхів. Після загибелі паразита або виходу його з кісти порожнину її зарубцьовується. При порушенні стінки кісти паразити або їх яйця іноді заносяться в головний мозок, мезентеріальні лімфатичні вузли, передміхурову залозу, печінку, шкіру та інші органи і тканини.
Клінічна картіна.Інкубаціонний період триває 2-3 тижні, при масивної інвазії може скорочуватися до декількох днів.
У гострому періоді хвороби розвиваються ознаки важкого ентериту, гепатиту та доброякісного асептичного перитоніту, що супроводжуються симптомами «гострого живота». Потім виникають лихоманка, болі в грудях, задишка, кашель з гнійною мокротою, що має інколи домішки крові. При фізикальному і рентгенологічному дослідженнях виявляються ексудативні інфільтрати, а іноді і ознаки ексудативного плевриту.
Через 2-3 місяці хвороба переходить в хронічну стадію, що характеризується періодами ремісії і загострень, під час яких температура підвищується до 38-40 ° С, посилюються болі в грудях, головний біль, з'являються задишка, кашель з виділенням іржавої мокроти, в якій містяться яйця гельмінта. Нерідко відзначається кровохаркання. При рентгенологічному дослідженні легенів визначаються слабо виражені округлі тіні діаметром від 5 до 40 мм та відходять від них радіальними лінійними затемненнями. У міру формування фіброзних кіст всередині тіней проглядаються світлі вакуолі з чіткими і гладкими контурами величиною 2-4 мм.
Через 2-4 роки клінічні прояви хвороби поступово зникають. Після зникнення симптомів хвороби при рентгенологічному дослідженні в легенях виявляються невеликі ізольовані вогнища фіброзу і поодинокі або множинні осередки кальцифікації діаметром 2-5 мм.
При інтенсивній інвазії і багаторічному перебігу хвороби може розвинутися пневмосклероз і синдром «легеневого серця».
Попадання парагонімусов в ЦНС викликає розвиток симптомів менінгіту, підвищується внутрішньочерепний тиск. Можливий розвиток атрофії зорового нерва, парезів, паралічів, порушень чутливих ності, епілепсії. На рентгенограмах головного мозку у таких хворих виявляються кальциновані округлі утворення, що містять загиблих гельмінтів.
Диференціальна діагностик а. Диференціальний діагноз проводиться з пневмонією, туберкульозом та ехінококоз легенів, а також пухлинами. При парагонімоз мозку захворювання диференціюють з пухлиною мозку і менінгоенцефалітом. На паразитарну природу хвороби вказує поєднання неврологічної симптоматики з характерними змінами в легенях і наявністю яєць в мокроті.
Лабораторна діагностика. Діагноз парагонімоза встановлюється на підставі епіданамнезу, клінічних даних і результатів променевих методів досліджень (рентгенографія, КТ, МРТ), а також при обна-
Ружені яєць паразитів в мокроті або випорожненнях, куди вони потрапляють при ковтанні мокротиння. У ранній період, коли яйця молодими паразитами ще не виділяються, для діагностики можна використовувати ІФА. Однак в Росії відповідні комерційні тест-системи відсутні. Можна використовувати також внутрішньошкірну алергічну пробу з антигенами з парагонімусов.
Лікування. Специфічне лікування слід проводити після купіро- вання алергічних проявів. Препаратом вибору є празиквантель (азінокс), який призначається дорослим у добовій дозі 75 мг / кг в 3 прийоми протягом одного-двох днів. При ураженні центральної нервової системи специфічну терапію слід проводити тільки в стаціонарі у зв'язку з можливим розвитком набряку мозку і підвищенням внутрішньочерепного тиску. Пацієнтам призначають сечогінні і протисудомні засоби. Поодинокі кісти видаляють хірургічним способом.
Ефективний також тріклабендазол, який призначається в тих же дозах, як і при фасциолезе.
З метою контролю ефективності специфічного лікування через 2-3 місяці після закінчення терапії проводиться триразове (з інтервалом в 7 днів) контрольне дослідження мокротиння.
Ускладнення. При своєчасному лікуванні неускладнених випадків прогноз сприятливий. У разі парагонімоза мозку з множинними кістами прогноз вкрай несприятливий.
Профілактика. В осередках парагонімоза ракоподібних можна їсти тільки після кулінарної обробки, що забезпечує загибель парагонімусов. У зв'язку з тим що в воді можуть міститися частинки загиблих крабів і раків, інвазованих метацеркаріямі, при купанні у відкритих прісноводних водоймах слід остерігатися випадкового заковтування води. Для пиття слід використовувати тільки кип'ячену або профільтровану воду. Необхідно забезпечувати охорону водойм від фекальних забруднень.