ЧИ ЛЕГКО пересадили ЛЕГКІ?
Кандидат медичних наук Д. Івенський.








Ще в останній рік життя великого хірурга група російських лікарів вирішила незвичайним чином вшанувати безприкладний внесок В. П. Деміхова в світову медицину. На базі медичного факультету Санкт-Петербурзького університету вони розробили програму, підсумком якої стала саме та операція за участю людини, яку в дослідах на тваринах готував Деміхов, - пересадка легені. Її натхненником і керівником був головний терапевт Міністерства охорони здоров'я, директор Московського НДІ пульмонології академік Олександр Григорович Чучалин.
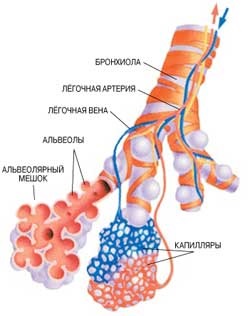
Однак особливу заклопотаність лікарів викликають ті кілька захворювань легенів, які зустрічаються все частіше, при них немає іншого способу врятувати життя пацієнта або продовжити її скільки-то істотно крім пересадки легенів. І найбільш часта причина для такого втручання - емфізема. На її частку припадає майже 60% всіх операцій в світі по трансплантації однієї легені, більше 30% - обох легень і 9% - комплексу серце - легке. Емфізема (латинск. Emphysao - вдувати, роздмухувати) супроводжується перерастяжением легкого і утрудненим видихом, що обумовлено втратою еластичності легеневої тканини і порушенням її будови. При енфіземе альвеоли - головні деталі легких руйнуються. Їх заміщають мішечки з сполучної тканини, а в разі особливо важкої форми - бульозної емфіземи - все легке перетворюється в скупчення фіброзних «бульбашок».
Розвиток емфіземи провокують такі чинники, як тривале куріння, професійні шкідливості, інфекційні захворювання дихальних шляхів і тривалий прийом певних ліків (стероїдні гормональні препарати та ін.). Болісна задишка, що не відпускає ні на мить відчуття задухи перетворюють життя такого хворого в сущий кошмар.
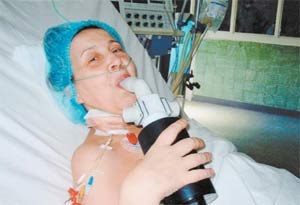
Наталя Борисівна Смирнова, 52-річний лікар однієї з московських поліклінік, якій через бульозної емфіземи і була зроблена перша в РФ трансплантація легень, останні місяці перед операцією могла пересуватися по квартирі тільки в дихальної масці, приєднаної до кисневого балона.
Емфізема відноситься до групи захворювань, які називаються ХОЗЛ (хронічні обструктивні хвороби легень). Тільки в РФ від ХОЗЛ страждають 15% населення, тобто близько 10 млн чоловік. Загальна ознака цих захворювань - звуження просвіту дрібних бронхів (бронхообструкція), хронічний перебіг з періодами загострення і ремісії і необоротне наступ термінальної стадії - дихальної недостатності.
Крім емфіземи ХОЗЛ включає хронічний бронхіт, астму, ще кілька менш відомих хвороб і, нарешті, муковісцидоз. Це найпоширеніше на Землі спадкове захворювання і друга за частотою причина для пересадки легенів.
Носієм гена муковісцидозу (тобто раніше нормального гена, пошкодженого мутацією) є кожен 25-й європеєць.
При цьому захворюванні порушується діяльність всіх залоз, що виділяють продукт своєї діяльності не всередину організму, а назовні (потові, слізні, слинні, слизова бронхів і травного тракту). Проте 96% хворих на муковісцидоз гинуть саме від легеневої патології у віці в середньому 26 років. Через різке збільшення в'язкості мокротиння розвивається хронічний гнійний бронхіт, який і викликає ранню смерть.
На відміну від емфіземи, де частіше пересаджують лише одну легеню, при муковісцидозі зазвичай потрібно пересадка обох; так, іноді хворій дитині батько і мати віддають по одній частці свого легкого.
Емфізема і муковісцидоз разом складають близько 70% випадків показань для трансплантації легенів. Остання буває єдиним способом врятувати життя хворих, що страждають ще декількома більш рідкісними патологіями, серед яких і легенева гіпертензія. Ця хвороба найчастіше стає показанням для найскладнішою з трансплантацій, освоєних світової хірургією в XXI столітті, - для пересадки усього серцево-легеневого комплексу.
До початку 1980-х років було проведено близько 40 невдалих пересадок легені. Більшість пацієнтів помирали через відторгнення пересадженого органа або інфекційних ускладнень. Еру успішних легеневих трансплантацій відкрило лише поява нового иммунносупрессивного препарату - циклоспорину А.
Першу в світі успішну односторонню пересадку легені в 1983 році виробила група хірургів з Торонто (Канада) під керівництвом Джоела Купера. Вони ж здійснили пересадку обох легень через три роки. На сьогодні смертність на операційному столі при такій операції не перевищує 20%. Після пересадки 71% пацієнтів живуть більше року, а 45% пацієнтів - 5 років і більше. Таким чином, успішність цієї операції вже порівнянна з тією, якої характеризується віддалена статистика кардіотрансплантацій.
У світі є кілька хірургів-віртуозів, у яких не було жодного випадку смерті пацієнта на операційному столі: наприклад, професор Страсбурзького університету Жильбер Массар. На його рахунку вже більше 400 пересадок легких! Саме його запросив в Санкт-Петербург академік Олександр Григорович Чучалин для того, щоб він разом з Петром Казимировичем Яблонським, головним хірургом Комітету з охорони здоров'я Санкт-Петербурга, оперував Ніну Борисівну Смирнову. Ще одним видатним російським хірургом, які беруть участь в операції, був член-кореспондент РАМН, професор Юрій Миколайович Левашов, директор Інституту фтизиопульмонологии Санкт-Петербурга.
У французького хірурга Жильбера Массара незвичайна зв'язок з Росією. Під час Другої світової війни його дід потрапив до німецького полону і був звільнений радянськими солдатами. Він вважав, що його онук повинен якось віддячити за це росіян, і, зокрема, заповідав, щоб той вивчив нашу мову. Массар кілька разів приїжджав до Росії і справді по-російськи читав лекції з торакальної хірургії вітчизняним лікарям. З академіком Чучаліна Массар познайомився ще задовго до операції.
Всього ж для проведення цієї операції Олександр Григорович особисто відібрав у Москві і Петербурзі 45 фахівців. Кандидатури деяких відхилив, вважаючи психологічну сумісність і вміння працювати в єдиній команді не менш важливими, ніж професійні якості. Крім хірургів в бригаду входили лікар, невролог, бронхолог, морфолог, анестезіолог, фахівці з лабораторної діагностики та ряду інших медичних дисциплін, а також юрист, який провів складні узгодження з Мінздоровсоцрозвитку, Мін'юстом, МНС, РАМН і декількома іншими організаціями. Багато хто з учасників бригади спеціально для операції стажувалися в європейських трансплантаційних центрах.
На думку Чучалина, головною умовою успіху тієї пересадки була саме злагоджена робота всього його «оркестру». Сам же Олександр Григорович, перед тим як стати «диригентом», виконав ще й роботу «композитора», тобто керував написанням близько двадцяти різних протоколів операції. У них були детально описані всі етапи, хід операції, далі - особливості ведення хворих в перший день після пересадки, через тиждень, місяць і так далі.
Фінансування санкт-петербурзької операції цілком здійснено на спонсорські кошти.
Поки Смирнову готували до операції, з великими труднощами шукали донора. По ряду причин їм міг стати лише пацієнт, який помер в лікарняних умовах від інсульту, до того ж має легкі певного розміру, що не заражені інфекцією.
Після офіційної реєстрації факту загибелі донора у команди академіка Чучалина було всього 330 хвилин, щоб встигнути вилучити легкі і пересадити їх Наталії Борисівні. Вони були заповнені консервирующим розчином, спеціальними прийомами знекровлені і після цього вилучені з тіла чоловіка.
До цього часу для Смирнової вже був виконаний весь підготовчий етап хірургічного втручання, тобто під загальним наркозом розкрита грудна клітка. Все було готово для пересадки.
Апарат штучного кровообігу не використовувався як і інші складні прилади. Єдине, з Франції доставили лабораторний апарат, який збирає конденсат повітря, що видихається і проводить експрес-аналізи для оцінки дихальних функцій. Спочатку видалили праве легке і на його місце пришили легке донора, потім ліве. Операція тривала три години.
За цей час пацієнтка двічі перебувала в критичному стані. Однак ще більш небезпечні ускладнення наступили на другий і п'ятий післяопераційні дні.
В одному з бронхів утворилася слизова пробка. У легкому з нормальною іннервацією вона викликала б кашльовий рефлекс і була б виштовхнута. Однак нервова регуляція пересадженого легкого ще тільки відновлювалася. Виникла загроза закупорки кількох часткою легені. Терміново зробили бронхоскопію, відшукали і видалили пробку. А незабаром розвинулася найнебезпечніша грибкова інфекція легенів, на боротьбу з якою пішло кілька днів.
Олександр Григорович досі з хвилюванням згадує той час: «Кожен день починався з того, що ми зверталися до колег в різних країнах світу. Ми запитували світ, і світ нам підказував. Лікарі з Америки, Австрії, Франції. Все це було дуже важливо і потрібно. Потім, вже через два тижні, закордонні колеги мені говорили: "Олександр, не хвилюйтеся, криза минула!" Але тривога все одно залишалася ».
З усіх органів легкі є найбільш складними для трансплантації тому, що вони безпосередньо спілкуються з зовнішнім середовищем. Через це небезпека розвитку інфекції в незміцнілих після пересадки легенів настільки велика, що стає навіть більш частою причиною смерті таких пацієнтів, ніж криз відторгнення.
Інша небезпека, яка їм загрожує, - набряк легенів. Інакше кажучи, швидке випотівання рідини в альвеолярні мішечки і смерть від задухи.
Тому домогтися багаторічного виживання людини з «чужими легкими» стало можливим лише в останні роки, коли на додачу до потужних імуносупресивної препаратів з'явилися нові протизапальні, антигрибкові, гормональні та інші ліки, які, при їх комбінованому використанні, тільки і змогли «покласти на лопатки» трійцю головних «убивць» таких пацієнтів: легеневу інфекцію, відторгнення, набряк.
Досить сказати, що в перші дні після операції Наталя Борисівна отримувала більше 20 різних препаратів. Вартість же одного дня такого лікування доходила до 10 000 євро, і головним чином через лікарської складової. Загальна ж вартість всієї операції наближалася до 200 000 євро. Б # 243; більша частина цієї суми була отримана ліками. Їх безоплатно надали фірми «Яманучи-Астеллас», «Новартіс», «Хофман-Ла Рош», «Замбон», «Глаксо», «Шерінг».
Фінансову та навіть транспортну допомогу надали декілька відомих діячів російського бізнесу. Значні суми для закупівлі ліків вніс сам Чучалин.
У зарубіжних клініках вартість подібної операції, як «поставленої на потік», зараз набагато нижче і становить близько 70 000 євро. Оскільки в країнах ЄС іноземцям можна пересаджувати тільки кістковий мозок, то ті як мінімум два десятка заяв заможних росіян на трансплантацію легень, які щорічно підписує Чучалин, звернені головним чином до Канади і США.
Вже після операції Наталя Борисівна Смирнова розповідала:
- Мені було страшно ... Я сама лікар і все розуміла, знала статистику. А вона була не в мою користь. Мене цікавив прогноз. Лікарі вважали б успіхом, якщо б я прожила і три місяці після операції, але я не хотіла проходити сім кіл пекла заради цих трьох місяців. Я хотіла прожити хоча б ще п'ять років. На прийняття рішення мені дали три дні. Я сказала дітям: «Ви повинні вирішити». Вони підтримали мене. Тоді я погодилася на операцію. Якось відразу стало легше. Мені головне було - прокинутися. Для себе я вирішила: якщо прокинусь - все буде добре. Так і сталося!
На шостий день після операції Наталя Борисівна перший раз піднялася з ліжка, вийшла з палати, а щоб йти далі, їй потрібно було піднятися на три сходинки.
Вона злякано зупинилася: «Я, напевно, не зможу ...» Раніше для неї це було нездоланну перешкоду.
- Ні, зможете, - сказав лікар.
І коли вона піднялася на ці три ступені, причому без найменших ознак задухи, вона раптом почала нестримно сміятися.
Зараз, коли минуло півтора року після її виписки з лікарні, Наталя Борисівна вже має намір повернутися до роботи.
Що ж стосується другої в Росії подібної операції, то вона знову готується під керівництвом академіка Чучалина. Але тепер в Москві, в Російському науковому центрі хірургії ім. академіка Петровського. З урахуванням досвіду першої операції удосконалюються протоколи по боротьбі з грибковими ураженнями і захисту від мікробної інфекції.
Крім недостатньої державної підтримки існує і більш складна перешкода не тільки для легеневих, але і для інших трансплантацій в Росії. Для констатації смерті мозку необхідно ангіографічне дослідження, про яке вже йшла мова. У нашій же країні через мізерне матеріально-технічного забезпечення медичних установ та й ненавчені лікарів зробити його можна лише в небагатьох клініках.
- Читаючи одного разу лекцію в аудиторії, - каже А. Г. Чучалин, - де були присутні більше двох сотень лікарів і серед них багато реаніматологів, я попросив підняти руку тих, хто хоча б раз поставив діагноз смерть мозку за встановленими правилами. Чи не піднялася жодна рука ...
Тому проблема нестачі донорських органів для трансплантацій варто сьогодні в Росії надзвичайно гостро. Зокрема, через це вітчизняна трансплантологія ледь здатна озброїти практичну охорону здоров'я прийомами повернення до життя важких хворих, тими прийомами, які на Заході стають вже рутиною і все більш доступними для населення. А краще сказати - для людини, якщо знову згадати Володимира Петровича Деміхова.
«Я прагнув в своїх експериментах зробити все для людини» - ця фраза великого хірурга висічена на плиті, встановленої на Ваганьковському кладовищі в Москві.
Піднявши в післявоєнні роки радянську хірургічну науку на найвищий світовий рівень, Володимир Петрович, звичайно, мріяв про те, що плодами його досягнень в трансплантології колись скористаються мільйони співвітчизників і що досягнуте їм першість буде збережено і збільшене в Росії.
На жаль, поки це не збулося ...
Не випадково тому Олександр Григорович Чучалин підкреслює, що і перша російська операція з пересадки легенів, і ті, які обов'язково підуть за нею, є повернення Деміхово якогось морального боргу з боку наших лікарів-сучасників. Будемо ж сподіватися, що і в Росії з'являться умови для того, щоб талант вітчизняних лікарів приніс більше користі своєму народові в області високих медичних технологій, складна з яких на початку ХХI століття і є трансплантація легень.
ВСЕ ДЛЯ ЛЮДЕЙ А
Видатний експериментатор, основоположник світової трансплантології, Деміхов першим виконав наступні операції на тваринах:
1937 рік - пересадка штучного, а в 1946-му - вже живого серця в грудну порожнину;
1946 рік - трансплантація серцево-легеневого комплексу;
1947 рік - пересадка ізольованого легкого, причому собака прожила більше місяця;
1948 рік - трансплантація печінки;
1951 рік - ще одна пересадка серця, на цей раз без штучного кровообігу;
1954 рік - стала легендою хірургії операція з пересадки другий голови собаці.
У 1960 році вийшла книга Деміхова «Пересадка життєво важливих органів в експерименті» - перша в світі монографія по трансплантології. Книга перевидана в Нью-Йорку, Берліні, Мадриді і довгий час була єдиним керівництвом у цій галузі. Крістіан Барнард, перший хірург, пересадили серце від людини людині, двічі приїжджав в лабораторію Деміхова в 1960-1963 роках і вважав його своїм учителем.
Володимир Петрович помер в бідності, усіма забутий ...