Лікар будь-якої спеціальності стикається з проблемою вибору безпечної лікарської терапії при лікуванні вагітних жінок і матерів-годувальниць. За даними статистики, не менше 5% всіх вроджених аномалій пов'язано з прийомом лікарських засобів (ЛЗ). За даними сучасної вітчизняної і зарубіжної статистики, значна кількість жінок мають на момент вагітності або переносять в різні її терміни екстрагенітальної патології, що вимагає призначення ряду ЛЗ. Наслідком є той факт, що до 80% жінок за цей період приймають хоча б один препарат. В середньому кожна вагітна приймає 4 лікарських речовини, не рахуючи вітамінів і препаратів заліза. Проникнення препаратів через плаценту залежить від їх фізико-хімічних властивостей, стану плаценти і плацентарного кровотоку. У зв'язку з цим при виникненні необхідності використання ЛЗ в процесі лікування слід враховувати, що більшість з них проникають через плацентарний бар'єр, а швидкість їх інактивації та виведення у ембріона і плоду недостатньо висока, що підвищує небезпеку несприятливого їх впливу на плід.
Лікарські препарати можуть викликати ембріотоксичну, ембріолетальное, тератогенну і фетотоксіческое дії
Ембріотоксичний і ембріолетальний ефекти - пошкодження неімплантірованного бластоциста, що приводить до загибелі ембріона (ембріолетальное дію), а при його збереженні - до народження дитини з множинними вадами розвитку (ембріотоксичну дію).
Тератогенний ефект - структурно-функціональні та біохімічні зміни, які проявляються аномаліями розвитку плода.
Фетотоксичні ефект - морфофункціональні порушення окремих клітинних систем зрілого плода, але, на відміну від тератогенного ефекту, що не приводять до розвитку аномалій.
Масштаби і серйозність впливу ЛЗ на розвиток і життєздатність плоду в основному визначаються наступними факторами: гестаційним віком плода, активністю препарату та отриманою дозою, ступенем небезпеки ЛЗ для плода, а також наявністю певних чинників. Імовірність розвитку пороку залежить не тільки від призначуваного вагітній жінці препарату, а й від її віку (ймовірність зростає, якщо вагітна молодше 17 або старше 35 років), від стану її здоров'я, функціонування органів елімінації ЛЗ, генетичної схильності до розвитку тієї чи іншої вади.
Прийнято виділяти критичні періоди ембріогенезу, під час яких вплив зовнішнього несприятливого чинника найбільш небезпечно.
1-й критичний період (перші 3 тижні) - предімплантаціонний період ембріогенезу, коли діє закон «все або нічого», тому використання ЛЗ в цей період може приводити або до загибелі зародка і переривання вагітності, або завдяки високій регенераційної здатності ембріон може продовжувати розвиватися, але вагітність може закінчитися народженням дитини з важкими, нерідко множинними вадами. Ембріотоксичні ефекти можливі при застосуванні вагітною жінкою саліцилатів, антибіотиків, сульфаніламідів і інших лікарських засобів.
2-й критичний період (починається після 3-го тижня і завершується на 12-16-му тижні внутрішньоутробного життя) - найбільш небезпечний термін між 3-й і 8-м тижнями гестації; цей період характеризується інтенсивної диференціюванням тканин ембріона.
Що використовується в цей час при лікуванні вагітної жінки ЛЗ може:
· Не надати видимого впливу на плід;
· Викликати мимовільний викидень;
· Викликати грубу сублетальні аномалію розвитку того органу, який найбільш інтенсивно розвивався в момент прийому матір'ю ліки (справжній тератогенний ефект);
· Стати причиною не настільки значного, але незворотного обмінного або функціонального порушення (прихована ембріопатія), яке може проявитися в подальшому протягом життя.
Тератогенний ефект може бути обумовлений не тільки безпосереднім впливом потрапив в організм ембріона ліки, а й тими порушеннями метаболізму і кровопостачання матки, які воно викликало в організмі матері.
3-й критичний період (між 18-й і 22-м тижнем гестації) - період остаточного формування плаценти, коли застосування ЛЗ може призводити до пошкодження органів, але не викликати аномалій розвитку. Фетотоксіческое дія - результат впливу ліків на зрілий плід, котрий простежується на життєздатності не тільки плоду, але і новонародженого.
У I триместрі вагітності слід уникати застосування будь-яких ЛЗ і вакцин, якщо тільки їх призначення не є важливим для збереження здоров'я і життя матері.
Механізми несприятливого впливу на плід ЛЗ, отриманих від матері під час вагітності:
· Зміна функціональної активності плаценти (звуження судин) з порушенням газообміну і обміну поживними речовинами між матір'ю і плодом;
· Порушення динаміки біохімічних процесів в материнському організмі, впливає опосередковано на фізіологічний стан плода;
· Порушення гормонального, вітамінного, вуглеводного і мінерального балансів в організмі вагітної жінки, негативно впливає на плід.
Фактори, що призводять до розвитку небажаних ефектів у матері, плода, новонародженого при лікуванні вагітної або годуючої пацієнтки:
· Повторна вагітність, особливо у багато народжують;
· Вік вагітної жінки (старше 25 років);
· Обтяжений акушерсько-гінекологічний анамнез;
· Анамнез, обтяжений соматичною патологією, особливо захворюваннями органів елімінації (печінка, нирки, кишечник);
· Вагітність, що протікає з токсикозом;
· Використання препаратів, що проникають через плаценту і в грудне молоко;
· Значна доза препарату;
· Особливості нервово-психічного статусу пацієнтки і її негативне ставлення до вагітності і майбутніх пологів.
Особливості антибактеріальної терапії у вагітних
За даними досліджень, частота призначення антимікробних засобів вагітним жінкам становить 12,3%. Більшість антибактеріальних препаратів мають низьку молекулярну масу і легко проникають через плаценту, створюючи терапевтичні концентрації в крові плода, зіставні з концентрацією препарату в крові у матері. Питання безпеки впливу антибіотиків різних груп на плід досліджений не остаточне.
пеніциліни
Антибіотиками вибору під час вагітності є пеніциліни, які поряд з цефалоспоринами, монобактамами та карбапенеми відносяться до групи b-лактамних антибіотиків, що володіють бактерицидними властивостями завдяки руйнуванню пептидогликана - мукопептида клітинної стінки бактерій. Пеніциліни в звичайних терапевтичних дозах не мають токсичного впливу на плід і найбільш безпечні для нього. Дані різних досліджень підтверджують відсутність тератогенних, ембріо- і фетотоксичні властивостей пеніцилінів. Пеніциліни, особливо напівсинтетичні, проникають через плаценту, визначаються в амніотичної рідини і тканинах плода в терапевтичної концентрації, не надаючи при цьому токсичного впливу на плід. Здатність пеніцилінів проникати через плацентарний бар'єр знаходиться в зворотній залежності від ступеня зв'язування з білками плазми. Єдиною проблемою, яка може виникнути при лікуванні пеніцилінами, є розвиток алергічних реакцій у вагітних.
Сульбактам і тазобактам є інгібіторами β-лактамаз, які використовуються в комбінації з β-лактамними антибіотиками, такими як ампіцилін або цефалоспорини. Клавуланова кислота також є інгібітором β-лактамаз і використовується в поєднанні з амоксициліном. β-лактамні антибіотики і β-лактамази проникають через плаценту і можуть бути виявлені в високих концентраціях у плода. Швидкість їх виведення з організму вище під час вагітності. Немає ніяких доказів тератогенного або інших несприятливих ефектів на результат вагітності після використання β-лактамаз.
аміноглікозиди
Аміноглікозиди (стрептоміцин, амікацин, канаміцин, гентаміцин) в період вагітності призначаються за життєвими показаннями. Серед побічних ефектів препаратів відзначаються пошкодження нирок у матері, а також ураження VIII пари черепних нервів у матері і плоду, різні порушення в будові кісток скелета у плода. Імовірність ускладнень найбільш висока при використанні стрептоміцину. Застосовувати ці препарати необхідно тільки за життєвими показаннями.
тетрацикліни
Ця група препаратів в період вагітності не застосовується. У I триместрі вагітності вони надають несприятливу дію на розвиток мускулатури плоду і пригнічують ріст його скелета. У II триместрі тетрациклін можуть викликати катаракту, надавати гепатотоксична дія. При парентеральному введенні препаратів в III триместрі тетрациклін можуть викликати гостру жовту дистрофію печінки і гострий панкреатит у вагітної.
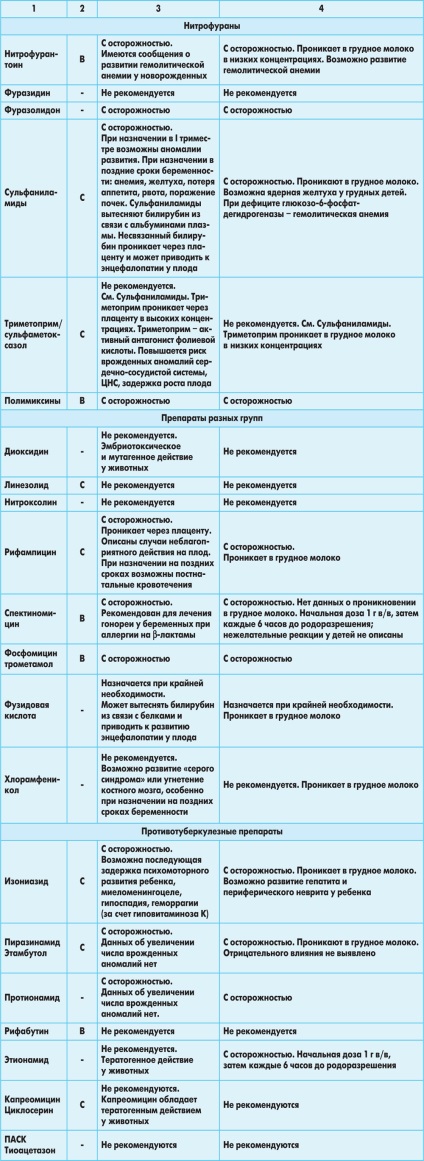
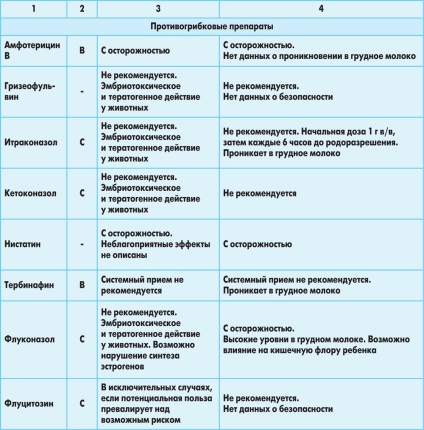
Рекомендації щодо застосування антимікробних препаратів у вагітних жінок і матерів-годувальниць представлені в таблиці.