Після того як ми дізналися класифікацію і нормальні цифри артеріального тиску, так чи інакше необхідно повернуться до питань фізіології кровообігу. Артеріальний тиск у здорової людини, не дивлячись на значні коливання в залежності від фізичних та емоційних навантажень, як правило, підтримується на відносно стабільному рівні. Цьому сприяє складні механізми нервової і гуморальної регуляції, які прагнуть повернути артеріальний тиск до початкового рівня після закінчення дії провокуючих факторів. Підтримка артеріального тиску на постійному рівні забезпечується злагодженою роботою нервової і ендокринної систем, а також нирок.
Всі відомі пресорні (підвищують тиск) системи, в залежності від тривалості ефекту, підрозділяються на системи:
- швидкого реагування (барорецептори синокаротидной зони, хеморецептори, симпатоадреналовая система) - починається в перші секунди і триває кілька годин;
- середньої тривалості (ренін-ангіотензинової) - включається через кілька годин, після чого її активність може бути як підвищеною, так і зниженою;
- довготривалі (натрій-обсяг-залежна і альдостеронова) - можуть діяти протягом тривалого часу.
Всі механізми певною мірою залучені в регуляцію діяльності системи кровообігу, як при природних навантаженнях, так і при стресах. Діяльність внутрішніх органів - головного мозку, серця та інших у високому ступені залежить від їх кровопостачання, для якого необхідно підтримувати артеріальний тиск в оптимальному діапазоні. Тобто, ступінь підвищення артеріального тиску і швидкість його нормалізації повинні бути адекватні міри навантаження.
При надмірно низькому тиску людина схильна до непритомності і втрати свідомості. Це пов'язано з недостатнім кровопостачанням головного мозку. В організмі людини існує кілька систем стеження і стабілізації артеріального тиску, які взаємно підстраховують один одного. Нервові механізми представлені вегетативною нервовою системою, регуляторні центри якої розташовані в підкіркових областях головного мозку і тісно пов'язані з так званим судинного центру довгастого мозку.
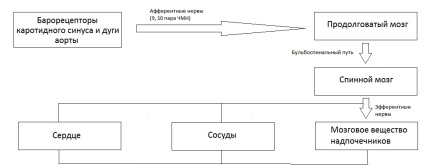
Нервова регуляція АТ
Необхідну інформацію про стан системи ці центри отримують від свого роду датчиків - барорецепторів, що знаходяться в стінках великих артерій. Барорецептори знаходяться переважно в стінках аорти і сонних артеріях, що постачають кров'ю головний мозок. Вони реагують не тільки на величину АТ, але і на швидкість його приросту і амплітуду пульсового тиску. Пульсовий тиск - розрахунковий показник, який означає різницю між систолічним і діастолічним АТ. Інформація від рецепторів надходить по нервових стовбурах в судиноруховий центр. Цей центр управляє артеріальним і венозним тонусом, також силою і частотою скорочень серця.
При відхиленні від стандартних величин, наприклад, при зниженні АТ, клітини центру посилають команду до симпатичним нейронам, і тонус артерій підвищується. Барорецепторная система належить до числа швидкодіючих механізмів регуляції, її вплив проявляється в перебігу декількох секунд. Потужність регуляторних впливів на серце настільки велика, що сильне роздратування барорецепторной зони, наприклад, при різкому ударі по області сонних артерій може викликати короткочасну зупинку серця і втрату свідомості через різке падіння артеріального тиску в судинах головного мозку. Особливість барорецепторів полягає в їх адаптації до певного рівня і діапазону коливань АТ. Феномен адаптації полягає в тому, що рецептори реагують на зміни в звичному діапазоні тиску слабкіше, ніж на такі ж по величині зміни в незвичайному діапазоні АТ. Тому, якщо з якої-небудь причини рівень АТ зберігається стійко підвищеним, барорецептори адаптуються до нього, і рівень їх активації знижується (даний рівень артеріального тиску вже вважається як би нормальним). Такого роду адаптація відбувається при артеріальній гіпертензії, і викликається під впливом застосування медикаментів різке зниження артеріального тиску вже буде сприйматися барорецепторами як небезпечне зниження артеріального тиску з подальшою активізацією протидії цьому процесу. При штучному виключенні барорецепторной системи діапазон коливань АТ протягом доби значно збільшується, хоча в середньому залишається в нормальному діапазоні (завдяки наявності інших регуляторних механізмів). Зокрема, настільки ж швидко реалізується дію механізму, що стежить за достатнім постачанням клітин головного мозку киснем.
Для цього в судинах головного мозку є спеціальні датчики, чутливі до напруги кисню в артеріальній крові - хеморецептори. Оскільки найбільш частою причиною зниження напруги кисню служить зменшення кровотоку через зниження артеріального тиску, сигнал від хеморецепторів надходить до вищих симпатичним центрам, які здатні підвищити тонус артерій, а також стимулювати роботу серця. Завдяки цьому, АТ відновлюється до рівня, необхідного для постачання кров'ю клітин головного мозку.
Більш повільно (протягом декількох хвилин) діє третій механізм, чутливий до змін АТ - нирковий. Його існування визначається умовами роботи нирок, що потребують для нормальної фільтрації крові підтримання стабільного тиску в ниркових артеріях. З цією метою в нирках функціонує так званий юкстагломерулярного апарату (ПІВДНЯ). При зниженні пульсового тиску, внаслідок тих чи інших причин, відбувається ішемія ПІВДНЯ і його клітини виробляють свій гормон - ренін, який преращается в крові в ангіотензин-1, який в свою чергу, завдяки ангіотензінпреращающему ферменту (АПФ), конвертується в ангіотензин-2, який робить сильний судинозвужувальну дію, і АТ підвищується.
Ренін-ангіотензинової системи (РАС) регуляції реагує не настільки швидко і точно, нервова система, і тому навіть короткочасне зниження артеріального тиску може запустити утворення значної кількості ангіотензину-2 і викликати тим самим стійке підвищення артеріального тонусу. У зв'язку з цим, значне місце в лікуванні захворювань серцево-судинної системи належить препаратів, що знижують активність ферменту, що перетворює ангіотензин-1 в ангіотензин-2. Останній, впливаючи на, так звані, ангіотензинових рецепторів 1-го типу, володіє багатьма біологічними ефектами.
Основні ефекти ангіотензину 2:
- Звуження периферичних судин
- виділення альдостерону
- Синтез і виділення катехоламінів
- Контроль гломерулярного кровообігу
- Прямий антинатрийуретическое ефект
- Стимуляція гіпертрофії гладких м'язів судин
- Стимуляція гіпертрофії кардіоміоцитів
- Стимуляція розвитку сполучної тканини (фіброз)
Одним з них є вивільнення альдостерону кірковим речовиною надниркових залоз. Функцією цього гормону є зменшення виділення натрію і води з сечею (антинатрийуретическое ефект) і, відповідно, затримка їх в організмі, тобто, збільшення об'єму циркулюючої крові (ОЦК), що також підвищує артеріальний тиск.
Ренін-ангіотензинової системи (РАС)
РАС, найбільш важлива серед гуморальних ендокринних систем, що регулюють артеріальний тиск, яка впливає на дві основні детермінанти АТ - периферичний опір і об'єм циркулюючої крові. Виділяють два види цієї системи: плазмова (системна) і тканинна. Ренін секретується ПІВДНЯ нирок у відповідь на зниження тиску в приносить артеріол клубочків нирок, а також при зменшенні концентрації натрію в крові.
Основне значення в освіті ангіотензину 2 з ангіотензину 1 грає АПФ, існує інший, незалежний шлях утворення ангіотензину 2 - неціркулірующіх «локальна» або тканинна ренін-ангіотензинової паракринна система. Вона знаходиться в міокарді, нирках, ендотелії судин, надниркові залози і нервових гангліях і бере участь в регуляції регіонального кровотоку. Механізм утворення ангіотензину 2 в цьому випадку пов'язаний з дією тканинного ферменту - хімази. У слідстві чого може зменшуватися ефективність інгібіторів АПФ, які не впливають на цей механізм утворення ангіотензину 2. Слід зазначити також, що рівень активації циркулюючої РАС не має прямого зв'язку з підвищенням артеріального тиску. У багатьох хворих (особливо літніх) рівень реніну плазми і ангіотензину 2 досить низький.
Чому ж, все-таки, виникає гіпертензія?
Для того, щоб це зрозуміти, потрібно уявити собі, що в організмі людини є, свого роду, ваги на одній чаші яких знаходиться пресорні (тобто підвищують тиск) фактори, на інший - депресорні (знижують артеріальний тиск).
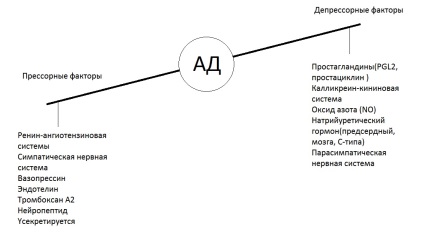
Гуморальні системи регуляції артеріального тиску
У разі, коли переважують пресорні фактори, тиск підвищується, коли депресорні - знижується. І в нормі у людини ці ваги знаходяться в динамічній рівновазі, завдяки чому тиск і утримується на відносно сталому рівні.
Яка роль адреналіну і норадреналіну в розвитку артеріальної гіпертензії?
Вляніе кухонної солі на АД
Кухонна або кухонна сіль в надмірній кількості збільшує обсяг позаклітинної і внутрішньоклітинної рідини, обумовлює набряк стінки артерій, сприяючи цим звуження їх просвіту. Підвищує чутливість гладких м'язів до пресорних речовин і викликає збільшення загального периферичного опору судин (ОПСС).
Які існують в даний час гіпотези виникнення артеріальної гіпертензії?
В даний час прийнята така точка зору, - причиною розвитку первинної (есенціальної) є комплексна дія різних чинників, які перераховані нижче.
- вік (2/3 осіб у віці понад 55 років мають АГ, а якщо АТ нормальне, ймовірність розвитку в подальшому 90%)
- спадкова схильність (до 40% випадків АГ)
- внутрішньоутробний розвиток (низька вага при народженні). Крім підвищеного ризику розвитку АГ, також ризик пов'язаних з АГ метаболічних аномалій: инсулинрезистентность, цукровий діабет, гіперліпідемія, абдомінальний тип ожиріння.
Модифікуються фактори способу життя (80% АГ пов'язано з цими факторами):