Сучасна технологія хірургічного лікування ахалазії кардії II-III стадії
Г.К. Жерло, А.П. Кошель, Д.В. Зиков, А.В. Карпович, Т.Г. Жерлова, Н.С. Руда
Розроблено спосіб хірургічного лікування хворих з ахалазії кардії II-III стадії, який полягає в тотальній демускулярізаціі звуженого відділу стравоходу, селективної проксимальної ваготомії та формуванні інвагінаціонний клапана з власних тканин абдомінального відділу стравоходу і кардії шлунка. За даною методикою оперовані 39 пацієнтів у віці від 23 до 62 років з ахалазії кардії II (6) і III (33) стадій. Післяопераційних ускладнень, зумовлених способом операції, не було. Період перебування хворого на ліжку після операції склав в середньому 6,5 ± 1,2 добу. Дані спостережень в терміни від 1,5 місяців до 5 років після операції свідчать про задовільні результати виконаної операції не тільки в анатомічному, а й у функціональному аспекті, що підтверджується інструментальними методами дослідження, а також вивченням рівня якості життя хворих із застосуванням шкали GIQLI.
Ахалазії кардії (achalasia cardiac; негативна приставка а + chalasis - розслаблення; kardia - вхідний отвір шлунка, грец.) - захворювання стравоходу, що характеризується порушенням рефлекторного розкриття кардіального отвору при ковтанні, порушенням перистальтики і прогресуючим зниженням тонусу тубулярного відділу стравоходу. Іноді для позначення ахалазії кардії користуються терміном «кардіоспазм», що неточно, так як при даному захворюванні істинного спазму НСС не відбувається. Захворювання вперше описано Th. Willis 1674 р
Ахалазії кардії становить від 3 до 20% всіх захворювань стравоходу і зустрічається у всіх вікових групах, однак найбільш часто йому схильні чоловіки і жінки у віці від 20 до 50 років, при цьому хірургічне лікування проводиться тільки у 10-15% хворих [2-4 , 6, 7].
Як правило, першими симптомами захворювання є минущі ознаки дисфагії, а також болі за грудиною або в епігастральній ділянці після акту ковтання. Потім дисфагія у хворих стає постійною. Симптоми дисфагії посилюються або зменшуються в залежності від емоційного стану. На наступному етапі хвороби симптоми дисфагії і болі зменшуються, але при цьому з'являється нове страждання - регургітація, що носить спочатку рефлекторний характер, з'являючись на висоті труднощі ковтання, а в подальшому викликається самим хворим.
З стравоходом в ході хвороби також відбуваються певні зміни. Наявність перешкоди в зоні кардії веде до його розширення і подовження. І якщо в початкових стадіях захворювання ємність стравоходу становить 150-200 мл, то потім вона збільшується до 2-3 л. Крім того, відзначаються подовження і вельми специфічна (веретеноподібна, S-образна, мешковидная) деформація стравоходу [1].
І якщо по відношенню до пацієнтів з ахалазії кардії IV стадії питання про радикальне оперативне лікування з субтотальной резекцією стравоходу і одномоментної його пластикою, як правило, не викликає сумнівів [2, 4], то щодо хворих co II-III стадією захворювання намагаються вдаватися до менш важким і травматичним операціями. Найбільш поширена модифікація операції, запропонованої B. Heller (1913 р), який вперше зробив внеслізістую езофагокардіоміотомії. Сутність операції полягає в тому, що з абдомінального доступу мобілізують звужену ділянку стравоходу і зводять його в черевну порожнину. Після цього м'язову оболонку в звуженому сегменті стравоходу поздовжньо розсікають по передній і задній стінці до слизової. Операція Геллера передбачає розбіжність країв розсічених м'язів стравоходу, пролабирование слизової і розширення звуженого просвіту стравоходу. Для ефективності необхідно повне перетин всіх циркулярних м'язових волокон. Ефективність операції досить висока - хороші і відмінні результати досягаються в 79-91% спостережень. Летальність, за зведеними даними, становить 0,7-1,5%. Безліч рецидивів (36-50%) і відсутність ефекту (9-14%), різноманітні ускладнення в найближчому і віддаленому періоді після операції Геллера пов'язують з неповним розтином м'язів кардії через небезпеку пошкодити слизову стравоходу. Рецидив виникає через розвиток рубця між краями пересічених м'язів з відновленням їх тонусу [5].
Таким чином, до теперішнього часу проблема лікування хворих з ахалазії кардії II-III стадії залишається актуальною і потребує подальшого дослідження.
Матеріал і методи
Під нашим спостереженням знаходилися 39 пацієнтів з ахалазії кардії II-III стадії (див. Таблицю), в тому числі 16 (41,0%) чоловіків і 23 (59,0%) жінки у віці від 23 до 62 років (середній вік 34 , 1 ± 6,2 року).
Таблиця. Розподіл хворих, оперованих з приводу ахалазії кардії в залежності від статі і стадії ахалазії
Розподіл в залежності від стадії захворювання проводили на підставі класифікації Б.В. Петровського (1962 р):
I стадія - періодичне короткочасне утруднення проходження їжі через нижній сфінктер через порушення процесу розслаблення останнього і змін перистальтики стравоходу;
II стадія - затримка їжі більш тривала через стабільного спазму, що призводить до помірного розширення стравоходу над місцем звуження;
III стадія - рубцеве звуження кардіального відділу зі стабільним розширенням верхніх ділянок;
IV стадія - різко виражений стеноз кардії з дилатацією верхніх відділів, розвитком виразково-некротичного езофагіту, періезофагіта і фіброзного медіастиніту.
Тривалість захворювання склала від 3 до 25 років (в середньому 12,4 ± 3,6 року).
Основними симптомами захворювання були дисфагія, отмечавшаяся у 36 (92,3%) пацієнтів, регургітація - у 32 (82,1%), біль за грудиною при ковтанні - у 21 (53,8%) пацієнтів.
Діагностику ахалазии проводили з використанням клінічних та інструментальних методів (рентгенографія, Фіброезофагогастроскопія, ендоскопічне та трансабдоминальное УЗД, езофагеальна манометр і внутрижелудочная рН-метрія) [4], якість життя оцінювали на підставі вивчення гастроинтестинального індексу - GIQLI.
Всім пацієнтам виконували операцію за оригінальною методикою.
Результати та обговорення
Перед операцією всі пацієнти проходили комплексне обстеження, за результатами якого уточнювали стадію ахалазії і визначали показання до оперативного лікування і вибирали спосіб його виконання.
При ендоскопічному обстеженні у хворих з ахалазії кардії II стадії слизова стравоходу у верхній і середній третині була не змінена. Тонус стінки зберігався на всьому протязі аж до звуженої ділянки, де відзначалося помірне супрастенотіческое розширення. Кардіо була щільно зімкнуті і не розкривалася при инсуффляции повітря. Тубус апарату незалежно від діаметра вільно проходив в шлунок, минаючи звужену ділянку, слизова якого також була інтактні.
При ахалазії III стадії виявляли значну дилатацію стравоходу, в якому натщесерце містилися слиз і залишки їжі. Слизова стравоходу мала ділянки атрофії, в нижній третині була набряклою, гиперемированной, місцями контактно кровоточила. Кардіо була замкнута, при инсуффляции не розкривається, при цьому тубус апарату діаметром 11 мм проходив в шлунок без зусиль.
Ендоскопічне УЗД дозволяло виявити потовщення циркулярного м'язового шару стравоходу в нижній його третині (рис. 1).
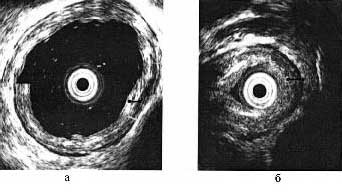
Мал. 1. УЗД стравоходу. Примітка. а - нормальна товщина м'язового шару; б - м'язовий шар потовщений до 3,5 мм в області звуження стравоходу.
Товщина м'язового шару корелювала зі стадією ахалазии і при II стадії досягала 3-4 мм, при III cтадіі - 5-6 мм. При ахалазії III стадії в більшості спостережень відзначалася дифузна гіперехогенность м'язового шару в місці звуження, як ознака розвитку сполучної тканини і рубцевого зміни м'язового шару.
При езофагеальному манометр у всіх пацієнтів спостерігалося підвищення среднереспіраторного тиску в області НСС більше 40 мм рт.ст. зниження амплітуди перистальтичних хвиль в тілі стравоходу або дистальному його ділянці менш 35 мм рт.ст .; розслаблення НСС при ковтанні становило менше 60%.
За даними короткострокової внутрішньошлункової рН-метрії у 31 (79,5%) з 39 пацієнтів відзначалася гиперацидность на тлі базальної секреції. На тлі стимуляції частка пацієнтів з гіперацидні досягала 92,3% (36 пацієнтів).
При рентгеноскопії реєструвалося стійке звуження кардії протягом 3-4 см. Проксимальнее місця звуження визначалося циліндричне розширення стравоходу на всьому протязі, що досягало при II стадії 3-5 см, при III стадії 5-6,5 см зі зниженням тонусу стінки (рис. 2 ).
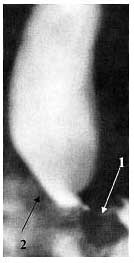
Мал. 2. Рентгенограма стравоходу при ахалазії кардії III cтадіі. Примітка. 1 - ділянка звуження стравоходу; 2 - супрастенотіческое розширення
Перистальтические хвилі уповільнені з посиленням над звуженою кардией і подальшим ослабленням. Первинна евакуація з стравоходу відбувалася через 5,8 ± 1,3 хв, (від 4,5 до 7,5 хв) невеликими і рідкісними порціями.
Після визначення показань до виконання хірургічного втручання і проведення перед- операційної підготовки пацієнти були оперовані.
Показаннями до проведення оперативного лікування за пропонованою методикою при ахалазії II cтадіі є:- неефективність або мала ефективність консервативного лікування (рецидив захворювання менш ніж через 6 міс), при цьому консервативне лікування включало проведення 4-6 сеансів пневматичної кардіоділатаціі з інтервалами 4-5 днів і експозицією 3-5 хв з подальшим призначенням нитросорбида або корінфара (по 1 таблетці до їди) і седативних препаратів;
- відмова пацієнта від виконання кардіоділатаціі;
- вираженість клінічних симптомів (дисфагія, біль, регургітація);
- охорона перистальтичні активності в стінці стравоходу вище звуження за даними рентгенологічного дослідження і езофагеальному манометр.
- неефективності або малої ефективності консервативного лікування (рецидив захворювання менш ніж через 3 міс);
- відмова пацієнта від виконання кардіоділатаціі;
- ознаки рубцового зміни м'язового шару стравоходу в місці звуження за даними ендоскопічного УЗД;
- збереження перистальтичні активності в стінці стравоходу вище звуження за даними рентгенологічного дослідження і езофагеальному манометр.
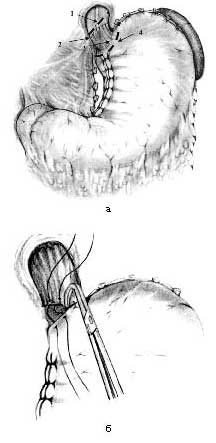
Мал. 3. Схема операції. Примітка. а - напрям міотомних розрізів: 1 - циркулярний міотомний розріз на стравоході, 2 - верхній край ділянки звуження, 3 - кардіоезофагеального перехід, 4 - серозоміотомний розріз на шлунку; б - при зав'язуванні вузлових швів формується інвагінаціонний клапан
При такому напрямку розрізів під час зіставлення тканин при зшиванні формується гострий кут Гіса (близький до анатомічного), що є ще одним складовим компонентом антирефлюксного механізму. Без розтину просвіту стравоходу виробляють повне циркулярний видалення м'язового покриву, серозної і адвентициальной оболонок стравоходу і шлунка; після чого на нижній край м'язової оболонки стравоходу і серозно-м'язову оболонку шлунка накладають вузлові шви-держалки, при почерговому зав'язуванні яких виробляють занурення підслизово-слизового футляра в просвіт шлунка, формуючи тим самим інвагінаціонний арефлюксний клапан (рис. 3, б).
Формування інвагінаціонний арефлюксного клапана і відновлення анатомічного кута Гіса необхідно для запобігання виникненню ускладнень, пов'язаних з занедбаністю кислого шлункового вмісту в стравохід.
У всіх 39 пацієнтів відзначено сприятливий перебіг раннього післяопераційного періоду. Середня тривалість перебування хворого в стаціонарі після операції склала 6,5 ± 1,2 добу.
У ранньому післяопераційному періоді у 1 (2,6%) пацієнта наступив парез голосових зв'язок як реакція на інтубаціютрахеї, який був повністю куповані в перші 3 доби після операції за допомогою ноотропних препаратів, вітамінів групи В. Інших ускладнень, пов'язаних з технікою виконання операції , нами не спостерігалося. Ентеральне харчування у всіх пацієнтів починалося на 3-ю добу після операції, ознак дисфагії у відповідь на прийом рідкої або твердої їжі не відзначалося.
Всі пацієнти оглянуті в терміни від 1,5 місяців до 5 років після операції.
Рецидивів захворювання не з'являлися. Всі пацієнти працездатного віку повернулися до колишньої роботи в терміни від 12 до 16 діб. Тривалість втрати працездатності склала в середньому 14,2 ± 1,3 добу.
Фіброезофагогастроскопія на 6-ту добу після операції: стравохід був вільно проходимо, на рівні стравохідного отвору діафрагми є інвагінаціонний клапан, який зімкнуть, вільно проходимо, дефектів слизової немає. У шлунку невелика кількість рідини. При огляді кардіального відділу ретроградно видно характерна інвагінаціонний циркулярна складка висотою до 11-15 мм з помірною гіперемією, набряком, дефектів слизової не визначалася.
Дані огляду через 3 роки і 5 років після операції: слизова стравоходу на всьому протязі не змінена, кардіальний відділ зімкнуть, при його ретроградном огляді видно характерна інвагінаціонний циркулярна складка висотою до 15 мм у вигляді конуса, що охоплює щільно тубус ендоскопа - блідо-рожева, блискуча , без видимих дефектів. Гастроезофагеальним рефлюксів не зафіксовано ні в одному спостереженні (рис. 4).
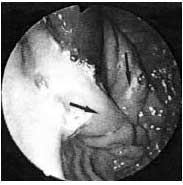
Мал. 4. Арефлюксний клапан (вказано стрілками). Примітка. Ендофотографія (ретроградний огляд)
Рентгеноскопія в віддаленому періоді (від 1 року до 5 років): надходження контрастної маси в шлунок через стравохідно-кардіальний перехід порційне. Розширення стравоходу немає. Кардіо розкривається до 15-17 мм, повністю замикаючись у всіх обстежених. Газовий міхур в шлунку виражений добре у всіх пацієнтів. При обстеженні хворих в положенні Тренделенбурга закидання контрастної маси в стравохід не відзначено (рис. 5).
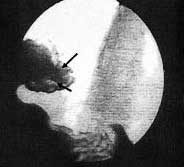
Мал. 5. Рентгенограма через 5 років після операції в положенні Тренделенбурга на животі. Примітка. Гастроезофагеальний рефлюкс відсутній. Стрілками вказано контур клапана
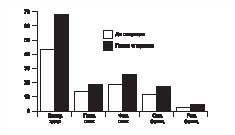
Мал. 6. Динаміка якості життя після оперативного лікування з приводу ахалазії кардії II-III стадії
Таким чином, розроблений спосіб хірургічного лікування ахалазії кардії II-III стадії, що полягає в тотальній демускулярізаціі звуженої ділянки стравоходу без розтину просвіту органа, виключає можливість виникнення одного з найбільш важких ускладнень - неспроможності анастомозу; сформований інвагінаціонний клапан зберігає органічну і функціональну спроможність, забезпечуючи профілактику рецидиву і високий рівень якості життя хворих у віддаленому післяопераційному періоді.