
Нижче будуть розглянуті ті системні захворювання, при яких ураження органу зору зустрічається особливо часто. До таких захворювань ми відносимо саркоїдоз, хвороба Бехчета, увеопаротіт, еластичну псевдоксантому, пемфігоїд, амілоїдоз.
Саркоїдоз (хвороба Бенье-Бека-Шумана)
Саркоїдоз - системне ураження різних тканин і органів з утворенням обмежених туберкулоідная гранульом. Особливо часто до процесу залучаються шкіра і лімфатичні вузли (поверхневі і середостіння). Нерідко страждають легені, кістки, серцево-судинна та нервова система. Чоловіки і жінки уражаються однаково часто. Хвороба починається зазвичай в середньому віці, і тяжкість її перебігу варіює від дуже легкої до смертельних випадків.
Патогістологічні саркоїдозні горбок складається з епітеліоїдних клітин і невеликої кількості гігантських клітин і лімфоцитів. На відміну від туберкульозного горбика, в ньому ніколи не виявляються ознаки розпаду. Горбок в результаті заміщується фіброзною тканиною або піддається гіалінізаціі.
Є різниця між поширеністю ураження і відносною легкістю симптомів. Діагноз часто викликає труднощі. У таких випадках використовують. крім клінічних методів, рентгенологічні та гістологічні дослідження біопсійного матеріалу. Цінним діагностичним тестом є квжная проба [Kweim А. тисячі дев'ятсот сорок одна]. Суспензію з саркоїдозні тканини вводять під шкіру. Тест високо чутливий і специфічний. Шкірна проба з туберкуліном негативна.
Поразки очей і їх придатків зустрічаються приблизно в 38- 54% всіх випадків саркоїдозу [Obenauf С. et al. 1978]. У процес можуть залучатися всі тканинні структури. На шкірі повік і на кон'юнктиві з'являються невеликі вузлики, рідше - плоскі інфільтрати без помітної судинної і запальної реакцій. Поразка слізної залози проявляється безболісним припуханням, процес нерідко ускладнюється сухим кератокон'юнктивітом. Саркоїдозні дакриоаденит може бути ізольованим проявом хвороби.
Особливо характерні для саркоїдозу хронічні гранулематозні іридоцикліти. Гранульоми в райдужці мають вигляд поверхнево розташованих вузликів, часто бувають великі преципітати на задній поверхні рогівки, задні синехії, іноді ексудат в передній камері. У важких випадках з'являються помутніння в склоподібному тілі, ускладнена катаракта і глаукома [Золотарьова М. М. Рабинович М. Г. 1965]. В. Delvamynck і співавт. (1979) описали так званий саркоїдозні трабекулу. При цьому дрібні жовтуваті горбки з'являються в трабекулярном апараті в кутку передньої камери. Внутрішньоочний тиск підвищується в результаті погіршення відтоку водянистої вологи з ока. Горбки розсмоктуються через 2-4 тижні під впливом кортикостероїдів. але можливі рецидиви і розвиток стійкої вторинної глаукоми.
У задньому відділі ока особливо часто виникають хоріоретиніти і ретинальні періфлебіти. Описані випадки венозної оклюзії сітківки. Специфічними для саркоїдозу є дрібні жовтуваті безсудинні фокуси ( «крапля воскової свічки») у лежать на сітківці. Однак такі фокуси при саркоїдозні ураженні очного дна зустрічаються далеко не завжди. Своєрідні сферичні помутніння склоподібного тіла, що нагадують нитку перлів, описав Landers (1949). За даними С. Obenauf і співавт. (1978), у 7% хворих спостерігається ураження зорового нерва з його набряком і атрофією.
Лікування саркоїдозу і його очних проявів полягає в загальному та місцевому введенні кортикостероїдів. Дози, методи введення і тривалість застосування кортикостероїдів підбираються індивідуально. D. James і співавт. (1964) відзначають, що хворі з гострими ірити, вузликової еритемою шкіри і лимфоаденопатией добре піддаються лікуванню, тоді як у осіб з хронічним увеитом, легеневим фіброзом і псевдокистами кісток протягом буває затяжним, млявим, незважаючи на інтенсивне лікування.
Хвороба Хеерфордта (увеопаротіт)
хвороба Бехчета
Уражаються особи молодого і середнього віку, чоловіки хворіють частіше, ніж жінки. Основним симптомів часто передує гарячковий стан, м'язові болі, загальне нездужання. Етіологія хвороби Бехчета не встановлена, вирішальне значення, по ^ мабуть, мають аутоімунні механізми (Shimizu Т. et al. 1965]. Вказують також на роль гіпофізарноадреналовой дисфункції [Ohgugchi М. 1978] і на генетичну схильність. S. Ohno і S. Sugiura (1978) виявили антиген HLA-B5 у 60% хворих і тільки в 28% випадків в контрольній групі.
Найбільш характерні клінічні симптоми такі. На слизовій оболонці порожнини рота утворюються афти, на статевих органах - виразки, на шкірі - фолікуліти, вузлова еритема; в оці виникають увеїти і нейроретініта. У більш важких випадках уражаються судини, суглоби. легені, шлунково-кишковий тракт, центральна нервова система. Досить часто зустрічаються тромбофлебіт, артрити. язвений коліт. З боку центральної нервової системи описані диплопія, менінгоенцефаліт, деменція.
Найбільш помітні очні прояви хвороби Бехчета полягають в рецидивирующем иридоциклите, який протікає з сильними болями, вираженою ін'єкцією судин очного яблука і гипопион в передній камері, ексудатом в зіниці, задніми сінехіямп. Рецидиви иридоциклита спостерігаються 3-4 рази на рік і можуть привести до зрощення зіниці, вторинної глаукоми або атрофії очного яблука.
Не менш часто, але зазвичай трохи пізніше в процес втягується і задній відділ очі [Шпак Н. І. 1977]. Захворювання протікає по типу васкуліту, хоріо- і нейроретініта. Клінічна картина вельми варіабельна. Поразка судин сітківки полягає в їх звуженні, появі білих транссудатівних смуг або футлярів на венах, смужчатих або у формі полум'я геморрагий. В інших випадках видно множинні ексудативні вогнища в сітківці, ексудат і геморагії в задньому відділі скловидного тіла. Іноді переважає ураження зорового нерва. В результаті організації ексудату і геморагій може розвинутися тракционная відшарування сітківки [Шпак Н. І. 1977].
При патогистологическом дослідженні виявляється неспецифічне запалення всього увеального тракту з інфільтрацією його лімфоїдними і плазматичними клітинами, періваскуліти, геморагії, дегенеративні зміни в сітківці і в зоровому нерві.
Для діагностики хвороби Бехчета використовують «пробу з уколом». Стерильною голкою проколюють шкіру. У осіб, які страждають на хворобу Бехчета, через 24 год на місці уколу утворюється пустула [Fellner М. Kantor I. +1964].
Хвороба Фогта-Коянагі-Харади
Клінічна картина хвороби полиморфна. Перші випадки, описані A. Vogt (1906) і Y. Koyanagi (1914), помітно відрізнялися від спостережень Е. Harada (1926). Тільки пізніше Н. Remki (1953) об'єднав хвороба Фогга-Коянагі і хвороба Харади в єдину нозологічну форму.
Найбільш характерні симптоми розвиваються в оці. Вони полягають в ураженні всіх відділів судинної оболонки. Поразка білатерально, але спочатку може захворіти одне око. В одних випадках процес починається з переднього увеїту, в інших-з заднього [Шпак Н. І. 1975]. Нерідко з'являється набряк і ексудативна відшарування сітківки. Процес може захопити диск зорового нерва (набряк диска) і склоподібне тіло, в якому з'являються густі помутніння. При гістологічному дослідженні виявляється інтенсивна дифузна інфільтрація всієї судинної оболонки лімфоїдними і епітеліоїдних клітинами, подібно до того, як це має місце при симпатическом запаленні.
У сприятливих випадках відновлюються і слух, і зір, помутніння склоподібного тіла розсмоктуються, сітківка мимовільно прилягає. Однак можливі і рецидиви увеїту, і стійке зниження зору і навіть сліпота з незворотними змінами в оці.
Слід мати на увазі можливість атипового перебігу хвороби Фогта-Коянагі-Харади без клінічних ознак ураження шкіри або нервової системи. Лікування полягає в призначенні протизапальної, особливо стероидной, терапії.
еластична псевдоксантома
Захворювання передається по аутосомно-рецесивним типом і вражає еластичні волокна у всьому організмі, особливо в шкірі, судинах і в оці (в мембрані Бруха). В результаті виникають дегенеративні зміни в тих органах, де еластична тканина відіграє важливу функціональну роль [Perry О. 1975]. Особливо часті зміни в шкірі, де первинно страждають еластичні волокна в глибоких її шарах. Шкіра потовщується, утворює папули, деколоріруется і стає зморшкуватою, особливо у згинів, на шиї, в області живота і грудей. Потовщені ділянки шкіри мають бурий або жовтуватий колір. Нерідко уражаються судини кінцівок, іноді судини серця [Gonnor P. et al. Тисячу дев'ятсот шістьдесят-один].
Зміни в оці починаються з мембрани Бруха, яка стає нерегулярною, стоншується і потім в ній мимовільно або після легкої травми ока з'являються щілини. Надалі внаслідок ураження еластичного шару судин можуть виникнути геморагії, ексудативні фокуси, ішемічні ділянки з вростанням в сітківку неоваскулярной мембрани.
Зміни на очному дні в таких випадках отримали назву ангіоідних смуг. Вони вперше були описані R. Doyne в 1889 р Їх поєднання з псевдоксантомой було виявлено Е. Groenblad і К. Strandberg в 1929 р по іменах яких таке поєднання отримало назву синдрому Гренблад-Страндберг. Цей синдром частіше зустрічається у осіб у віці 30-50 років. Уражаються обидва ока, але в нерівній ступеня. Слід зазначити, що ангіоідние смуги сітківки не завжди пов'язані з псевдоксантомой я в рідкісних випадках можуть спостерігатися при хворобі Педжета, серповидноклітинної анемії, акромегалії і при травмах ока.
Клінічно в першому періоді хвороби на очному дні видно бурого, жовтуватого або сірого кольору смуги. У типових випадках смуги покручені, розгалужуються і утворюють своєрідне, як би судинне дерево (рис. 36).
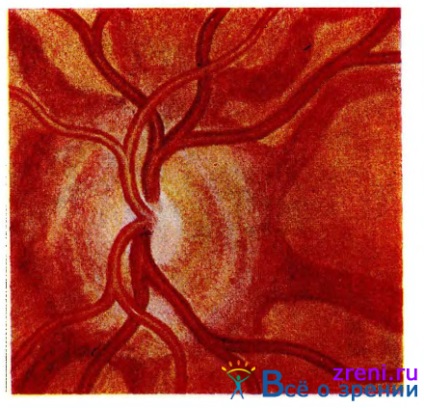
Мал. 36. Ангоідние смуги сітківки.
В інших випадках на очному дні видно тільки окремі короткі смужки такого ж кольору, нічим не нагадують судини.
При флюоресцентной ангіографії смуги флюоресцируют як в артеріальну, так і в венозну фази. Це вказує на деструкцію пігментного епітелію, внаслідок чого краще видно флюоресценція хоріоідальних судин.
У другому періоді хвороби. який має місце приблизно у 75% хворих, внаслідок зміни хоріоідальних і ретінальних судин виникають геморагії, з'являються ексудативні фокуси, суха або волога дистрофія жовтої плями, в деяких випадках з вростанням неоваскулярной мембрани через дефект в мембрані Брухт і пігментному епітелії.
Прогноз серйозний, так як у багатьох хворих стійко і значно знижується зір.
Рідше, ніж сітківка, при еластичної псевдоксантоме, страждають рогова оболонка (помутніння, кератоконус), кришталик (катаракта, сублюксація) і зоровий нерв (атрофія).
Лікування симптоматичне, спрямоване на поліпшення кровообігу в оці і харчування (судинорозширювальні препарати вітаміни). Ефективність лікування сумнівна.
Рубцевий пемфигоид слизових оболонок
Слід розрізняти істинний пемфигус і пемфигоид. Клінічно диференціювати ці захворювання не завжди можливо. За останні роки були розроблені лабораторні методи, які дозволяють розділити пемфигус і пемфигоид. При дослідженні матеріалу біопсії акантоліз виявляють тільки при щирому пемфигусе. Інший тест полягає в виявленні в плазмі крові антитіл при пемфигусе проти інтрацеллюлярной субстанції епідермісу, а при пемфігоїд - проти базальної мембрани.
Пемфігоїд можна розділити на дві форми. генералізовану і з переважним ураженням слизових оболонок [Perry О. 1975]. Через різко вираженого рубцювання слизових оболонок останню форму часто називають рубцевим пемфігоїд. Етіологія захворювання не встановлена, можна думати про аутоімунному характер хвороби.
Особливо насто рубцевий пемфігоїд вражає слизову оболонку рота [84%, за даними О. Perry, 1975], потім слизові оболонки глотки (43%), носа (38%), гортані (30%), статевих органів (30%), стравоходу (7%). Шкіра втягується в процес приблизно в 20% випадків. Поразка кон'юнктиви очей (78%) по частоті поступається тільки слизовій оболонці рота. За даними А. І. Покровського (1960), ізольоване ураження кон'юнктиви спостерігалося в 16% всіх випадків.
Хворі скаржаться на відчуття печіння і біль в уражених ділянках слизової оболонки. При локалізації процесу в порожнині рота виникають труднощі в прийомі їжі, при ураженні глотки і гортані може утруднятися дихання. Внаслідок рубцювання слизових оболонок можуть розвиватися стриктури сечівника, піхви, ануса.
При ураженні кон'юнктиви з'являються скарги на світлобоязнь, печіння в очах. Кон'юнктива гіперемована, потовщена, покрита ерозіями. Ерозії виникають на місці бульбашок, які швидко розкриваються при русі століття і очей. Надалі розвивається запальна проліферація тканини кон'юнктиви, в результаті якої звужується і коротшає кон'юнктивальний мішок.
В кінцевому підсумку внаслідок інтенсивного рубцового переродження інфільтрату кон'юнктивальний мішок зморщується, склепіння його зникають, з'являються спайки між очним яблуком і століттям (симблефарон), виникає рубцевий заворот століття і трихиаз (рис. 37).
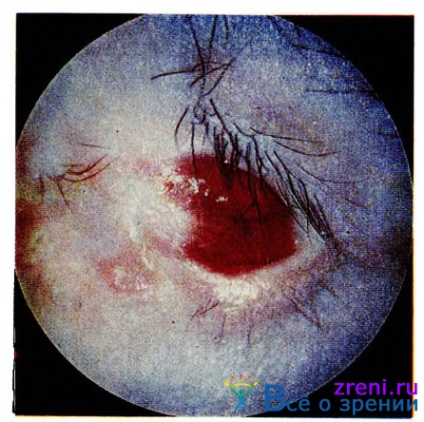
Мал. 37. Результат рубцового пемфігоіда.
У важких випадках можуть утворитися блефарофимоз (вкорочення очної щілини) або навіть анкілоблефарон (зрощення повік між собою). Нерідко хворий не може закрити очей, так як повіки фіксовані спайками до очного яблука. Спайки також обмежують руху очного яблука.
Зміни рогівки настають пізніше, ніж кон'юнктиви. Вони полягають в висиханні епітелію і строми, її помутніння, появі ерозій рогівки. В кінцевому підсумку може наступити сліпота.
Перебіг хвороби повільне і триває місяці і роки. Лікування малоефективно. Використовують кортикостероїди, іноді імуносупресори.
Слід зазначити, що і при істинному пемфигусе також можливо, хоча і значно рідше, захворювання кон'юнктиви і рогівки. У таких випадках клініка та наслідки хвороби такі ж, як і при рубцовом пемфігоїд слизових оболонок.
Подібні, але слабкіше виражені зміни кон'юнктиви і шкіри вік (зазвичай без поразки рогівки) можуть мати місце при герпетиформний дерматит Дюринга.
Амілоїдоз - мезенхімальний диспротеїноз, що супроводжується глибоким порушенням білкового обміну, появою аномального фібрилярні білка і освітою в проміжній тканині складної речовини амілоїду [Струков А. І. Сєров В. В. 1979]. Амілоїд може відкладатися в організмі як дифузно (загальний, поширений), так і місцево у вигляді ураження окремих органів або тканин (місцевий амілоїдоз). Розрізняють 5 форм амілоїдозу: 1) первинний, або ідіопатичний, з невідомої причиною; 2) спадковий (виникає внаслідок порушення генетичного механізму синтезу фібрилярних білків); 3) набутий (розвивається на імунологічної основі при хронічних інфекціях, парапротеінеміях і ін.); 4) старечий (внаслідок інволютивних порушень обміну); 5) локальний пухлиноподібні невідомої природи.
Клінічні прояви амілоїдозу залежать від його вираженості і локалізації. В цілому результат амілоїдозу несприятливий. Амілоїдоз, як правило, веде до атрофії паренхіми. склерозу органу і виключення його функції. Так, при ураженні серця розвивається хронічна серцева недостатність, при ураженнях нирок - уремія, при ураженні наднирників - хвороба Аддісона.
Поразки очей при амілоїдозі найчастіше проявляються в кон'юнктивітах і парезах зовнішніх очних м'язів. У таких випадках з діагностичною метою використовують біопсію кон'юнктиви.
При первинному амілоїдозі описані зрачковие порушення, помутніння склоподібного тіла, глаукома [Inomata Н. OkajamaM. Oshima К. 1976]. Дуже важкий перебіг амілоїдоз орбіти, для якого характерні диплопія, обмеження рухливості очей і наростаючий екзофтальм [Nehen К. 1979]. При орбітотоміі виявляється щільна, зрощена з підлеглою кісткою пухлина, в яку як би замуровано очне яблуко. Після операції зазвичай виникають рецидиви. Ми оперували одну таку хвору і були не в змозі виділити орбітальні структури з щільної тканини, в якій вони були замуровані. Гістологічно виявляються акумуляція амілоїдного матеріалу, розростання сполучної тканини, гпгантоклеточная інфільтрація.