Джерела фінансування бюджетних установ охорони здоров'я
Фінансування охорони здоров'я може бути приватним і державним.
Джерелами коштів для оплати медичної допомоги служать індивідуальні доходи громадян і кошти роботодавців. Громадяни за власним бажанням набувають страховки для себе і для членів своєї родини. Поліси добровільного медичного страхування дають можливість їх власникам отримувати в разі захворювання медичну допомогу, за яку вони або вже нічого не платять, або роблять невеликі соплатежі. Страховки можуть купуватися індивідуально або колективно - зазвичай особами, які працюють в одній організації. Колективні страхові програми можуть оплачуватися повністю або частково за рахунок коштів роботодавця. Наявність і умови оплати медичних страховок виступають в таких випадках предметом колективної угоди між роботодавцем і профспілковою організацією та / або одним з елементів індивідуального контракту, що укладається роботодавцем з кожним працівником. Ті, хто не має страховки, змушені в разі захворювання користуватися медичною допомогою на умовах повної оплати послуг, що надаються або займатися самолікуванням.
Добровільне медичне страхування здійснюють приватні страхові організації, що діють на комерційній основі. Для приватної системи фінансування охорони здоров'я характерна сильна конкуренція між страховиками. Вони пропонують різні види страхових програм, що мають різну вартість і різні умови надання медичної допомоги. Види і обсяги медичних послуг, які можуть отримати застраховані, залежать від того, скільки вони або їхні роботодавці заплатили за приватну страховку. При цьому страховики зазвичай диференціюють тарифи страхових внесків залежно від віку страхуються, а іноді і в залежності від перенесених ними раніше захворювань. Таким шляхом здійснюється облік ризику захворюваності в ціні страховки. Страхові програми можуть також відрізнятися і за можливостями вибору лікарів і медичних організацій, які вони надають застрахованим. Дорожчі страховки передбачають право застрахованої особи звертатися до будь-якого лікаря і бути госпіталізованим в лікарню за його власним вибором. Інші страховки, мають меншу ціну, обмежують такі можливості. Застрахованій особі надається право вибору лікарів і медичних організацій лише з певного переліку, або застрахований прикріплюється до певної поліклініці і лікарні.
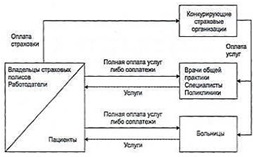
Мал. 1 - Система приватного фінансування охорони здоров'я
Страхові медичні організації акумулюють внески застрахованих і з цих коштів оплачують їх лікування. Різниця між сумою зібраних внесків та витратами на оплату послуг лікарів і медичних організацій і на ведення страхової справи становить прибуток страховиків.
Системи державного фінансування охорони здоров'я в різних країнах мають свою специфіку. Але всі ці розмаїття можна впорядкувати, виділивши два основних типи державних систем фінансування: система обов'язкового медичного страхування і система бюджетного фінансування охорони здоров'я. Розглянемо їх докладніше.
Страхування непрацюючого населення може здійснюватися двома способами. Один полягає в тому, що разом з працюючими страхуються непрацюючі члени їх сімей, і відповідно суми, що сплачуються працюючими або роботодавцями, виступають страховими внесками за працюючих і за членів їх сімей. Другий спосіб полягає в тому, що страхові внески за непрацююче населення виплачуються з коштів державного бюджету або позабюджетних фондів. Наприклад, внески за осіб старше працездатного віку перераховуються пенсійними фондами, а за безробітних - фондами зайнятості.
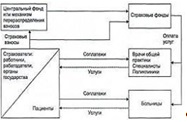
Мал. 2 - Система обов'язкового медичного страхування
У багатьох країнах передбачені соплатежі пацієнтів за надані медичні послуги, але частка приватних витрат у фінансуванні охорони здоров'я незначна, а самі соплатежі використовуються як інструмент обмеження надлишкового попиту.
Страховиками в системі ОМС виступають спеціалізовані страхові організації. У багатьох країнах це недержавні некомерційні фонди. До 90-х рр. XX ст. ці фонди здійснювали страхування населення за виробничо-територіальним принципом. Вони створювалися для страхування працюючих в певних галузях або живуть на певних територіях. Конкуренції між цими фондами не було. У Росії функції страховиків в системі ОМС виконують одночасно недержавні комерційні страхові організації та державні фонди ОМС.
Перелік видів і обсяги медичної допомоги, отримання яких гарантується застрахованим в системі ОМС, визначаються державою в національній програмі ОМС. Ці зобов'язання ув'язуються з розмірами страхових внесків, які зазвичай встановлюються законодавчим шляхом. Страховики мають право пропонувати своїм клієнтам більш широку програму ОМС і відповідно встановлювати більш високі розміри внесків.
Лише частково гостроту цієї проблеми можна зменшити за допомогою диференціації страхових внесків за галузевою належністю працюють. Йдучи вирішення проблеми необхідно або субсидування державою тих страховиків, які мають більш значну частку застрахованих з високими ризиками захворювань, або перерозподіл внесків між страховиками. У системах ОМС застосовуються два альтернативних механізму вирішення проблеми вирівнювання фінансових умов діяльності страховиків.
Перший механізм: внески на ОМС повністю або в певній частині спрямовуються до спеціального центральний фонд. Держава може також надавати цьому фонду додаткові субсидії. Фонд фінансує кожного страховика в залежності від кількості застрахованих і характеристик ризиків їх захворюваності. Фінансування здійснюється за подушним нормативам, значення яких розраховуються за єдиною формулою і відображають відмінності у віковій структурі застрахованих і структурі їх захворюваності.
Другий механізм: відповідальність за перерозподіл страхових внесків покладається на одну із страхових компаній. Зазвичай це та, яка страхує найбільшу частку населення. Всі інші страховики направляють встановлену законодавством частку зібраних ними внесків на спеціальний рахунок зазначеної організації. Далі ці кошти перерозподіляються між всіма страховиками також в залежності від кількості і структури застрахованих.
В системі ОМС страховики несуть відповідальність за надання та оплату медичної допомоги застрахованим та забезпечують рішення цієї задачі, укладаючи контракти з виробниками медичних послуг: частнопрактикующими лікарями і медичними організаціями, які можуть мати різні форми власності.
Фінансування медичної допомоги населенню здійснюється за рахунок коштів Державного бюджету, що формуються за рахунок загального оподаткування. В окремих країнах як джерело фінансових коштів для охорони здоров'я використовуються закріплені податкові надходження.
В системі бюджетного фінансування розпорядниками коштів виступають державні органи управління охороною здоров'я. Вони оплачують медичну допомогу, яку вони надають громадянам частнопрактикующими лікарями і медичними організаціями, які в основному є державними. В окремих країнах, де застосовується дана система, передбачаються також соплатежі населення за отримані медичні послуги. Але вони невеликі й необтяжливі для пацієнтів і служать цілям обмеження надлишкового попиту.
Недоліком бюджетної системи є велика залежність фінансування охорони здоров'я від мінливих політичних пріоритетів. Щороку розміри бюджетних асигнувань на охорону здоров'я визначаються в боротьбі з конкуруючими напрямами бюджетних витрат. Навпаки, фінансування охорони здоров'я в страховій системі має чітко закріплені джерела і тому в меншій мірі залежить від політичної кон'юнктури. У страховій системі забезпечується більш точна ув'язка гарантій медичного обслуговування застрахованих з розмірами фінансових надходжень. Розміри страхових внесків балансуються з об'ємом гарантій, що включаються в програму ОМС.
Але ці порівняльні переваги можуть в певних випадках стати недоліками. Система ОМС має більш вузьку фінансову базу - страхові внески встановлюються в процентному відношенні до фонду оплати праці найманих працівників. При поганій економічній кон'юнктурі розміри зібраних внесків можуть скоротитися, і в системі ОМС буде акумулюватися недостатньо коштів для оплати медичної допомоги, що гарантується програмою ОМС. При цьому збільшення тарифів страхових внесків або скорочення програми ОМС може виявитися політично неприйнятним. В результаті будуть потрібні або субсидії держави, або раціонування споживання медичних послуг, що обмежить їх доступність.
Перевагою системи страхового фінансування, в порівнянні з системою бюджетного фінансування охорони здоров'я, є чітке інституційне розділення функцій і відповідальності між суб'єктами фінансування медичних послуг і їх виробниками. Страховики несуть відповідальність за те, щоб застраховані отримали необхідну їм медичну допомогу, і за оплату цієї допомоги. Вони є посередниками між медичними організаціями та населенням, економічно зацікавленими в захисті прав застрахованих і в ефективному використанні фінансових ресурсів, якими вони розпоряджаються.
У бюджетних системах державні органи історично виконували функції не тільки фінансування виробників медичних послуг, але і управління роботою державних медичних установ, що знаходяться в їхньому віданні. Бюджетні системи виникали як частини державного сектора економіки, керовані адміністративними методами. Органи управління охороною здоров'я, на відміну від страхових фондів, відповідають і за результати медичного обслуговування, і за стан мережі підвідомчих їм державних медичних установ: за їх ресурсне забезпечення, за фінансове покриття їх витрат і т.п. Це створює умови для відтворення витратного типу господарювання і не стимулює до підвищення ефективності використання ресурсів. Органи управління охороною здоров'я схильні жертвувати інтересами пацієнтів на користь інтересів медичних установ.