Найбільш поширеним серед дітей дерматозом алергічного генезу є екзема. За останніми даними, різні варіанти екземи складають від 30 до 40% всіх шкірних захворювань. Назва даного дерматозу пояснюється характерним властивістю екзематозних бульбашок швидко розкриватися, на зразок бульбашок киплячої води (по-грецьки eczeo - скипати).
Справжня екзема. Справжня, або ідіопатична, дитяча екзема зустрічається найбільш часто, розвиваючись зазвичай у віці від 3 до 6 місяців. За спостереженнями Л. А. Штейнлухта, у 80% дітей захворювання виникло в період від 2 до 6 місяців, причому у 9% - на другому місяці і у 23% - на третьому.
Процес найчастіше починається на обличчі, в області щік. У клінічній симптоматиці переважає яскрава, соковита, набрякла еритема з розташованими на її тлі серозними папулами, мікровезикули, які швидко розкриваються, утворюючи типові ерозії. Їх називають «серозними колодязями» через виділення по краплях серозної рідини. Зливаючись, ерозії утворюють великі мокнучі ділянки, місцями покриті серозним корками. Розпочавшись на обличчі, екзематозний процес поширюється на тулуб, сідниці, верхні і нижні кінцівки. Справжньою екземі властиві поява нових еффлоресценцій на будь-якій ділянці шкірного покриву і позитивна ізоморфна реакція.
Себорейна екзема. Цю форму характеризує розташування висипань на волосистій частині голови, вушних раковинах - (і позаду них), на обличчі, грудях, спині. На відміну від справжньої екземи мокнути й мікровезікуляція відсутні, якщо ж вони виникають, то тільки в період різкого прогресувати або при локалізації висипу в складках. Відносно нозологічної сутності себорейной екземи досі немає єдності думок: її розглядають як комбінацію себореї і екземи, себореї і піодермії або як стрептодермії.
Мікробна екзема. Значна забрудненість стафілококами і стрептококами шкіри дітей супроводжується явищами гіперчутливості негайно-сповільненого типу. Ф. А. Звєрькова встановила у дітей, хворих на екзему, більш високий рівень сенсибілізації до стафілококового алергену в порівнянні зі стрептококовим. Різко виражена сенсибілізація до стрепто- і стафілококів у хворих мікробної екземою підтверджується високими титрами стрептолізин О, стафілолізіна, антістрептокінази і антістрептогіалуронідази.
Процес сенсибілізації до стафілококів, стрептококів і продуктів їх життєдіяльності при мікробної екземі відбувається на тлі специфічного і неспецифічного імунодефіциту. Зниження титру комплементу, активності лізоциму, недостатність як завершеного, так і незавершеного фагоцитозу свідчать про слабкість імунних резервів при високій сенсибилизирующей активності кокової флори. Здатність мікробів проявляти аллергизирующим властивості особливо посилюється при нервово-ендокринних регуляторних зрушення, обмінних порушеннях і сенсибілізації до власних тканинних антигенів.
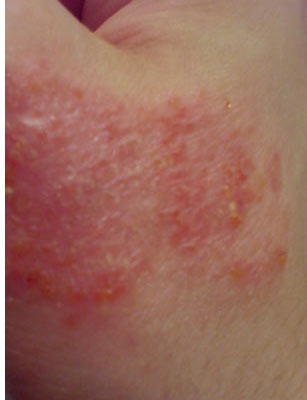
Складне комплексне поєднання перерахованих вище факторів визначає своєрідність клінічних проявів мікробної екземи. Захворювання починається з пиогенного елемента - стрептококової або стафілококової пустули - і може виникнути навколо місця опіку, садна, подряпини. Внаслідок нераціонального лікування, расчесов або травмування з'являються набрякло-еритематозні плями з папуло-везикулами, утворюються мокнучі ерозії, серозно-гнійні кірки. Розташування елементів суцільне, без прошарків здорової шкіри. Межі осередків чіткі, контури овальні або правильно округлі, по краях їх добре видно епідермальний віночок, що є залишками стрептококової фликтени.
У окружності вогнищ мікробної екземи можуть з'являтися остіофоллікуліти, стрептогенное імпетиго або сухі полущені ділянки типу pityriasis simplex. Вогнища мікробної екземи округлої форми з чіткими контурами називають нуммулярная екземою. У дітей з мікробної екземою зазвичай спостерігаються інші стрепто-стафілококові захворювання: заїди, кон'юнктивіти, отити, хронічні тонзиліти, гайморити.
При прогресуючому перебігу екземи посилюється запальна реакція вторинних висипань з рясними везикулами, швидко утворюють великі мокнучі ерозії. У таких випадках говорять про трансформацію мікробної екземи в справжню. Мікробна екзема у дітей локалізується частіше на тилу кистей, в області гомілок, стегон, плечей і передпліч. Виділення мікробної екземи важливо не тільки з теоретичної точки зору (особливості патогенезу), але і з практичної - терапія мікробної екземи антибіотиками, дезінфікуючими, антисептичними засобами зазвичай вельми успішна, тоді як інші різновиди екземи від такого лікування частіше загострюються.
Диференціальний діагноз. Дифузний нейродерміт, як і дитяча почесуха і екзема, характеризується хронічним рецидивуючим перебігом, аліментарної гіперчутливістю негайно-сповільненого типу. Однак при нейродерміті і дитячої почесухе превалюють сімпатергіческой процеси (білий стійкий дермографізм, високий тонус пиломоторного рефлексу). При нейродерміті переважає інфільтративний компонент запалення з вираженою лихенизацией, відсутня поліморфізм первинних елементів, не спостерігається спонтанного, тривалого мокнутия, а якщо воно і виникає, то лише в результаті расчесов або при загостренні, поєднується з основними симптомами дерматозу і тримається недовго.
При дитячої почесухе можливе утворення везикул, вони розташовуються на Папульозні инфильтративном підставі, не схильні до злиття і утворення суцільних вогнищ з мокнутием і «серозними колодязями», переважно локалізуються на розгинальних поверхнях; кінцівок. Дерматит Дюринга може вельми нагадувати екзему. Однак групове розташування еффлоресценцій, відсутність спонтанного мокнути й «серозних колодязів», наявність еозинофілії у вмісті везикул і позитивна проба Ядассона дають необхідні підстави для правильної діагностики.
Лікування екземи. Враховують конституційні особливості дитини, ступінь вираженості нейроендокринних, імунних і обмінних порушень, клінічний перебіг хвороби. Бажано виявити фактори, що сприяють виникненню екземи, і вжити заходів до їх усунення, що часто пов'язане з великими труднощами і не завжди здійсненно. Тому основним напрямком в лікуванні дитячої екземи є використання гіпосенсибілізуючих і протизапальних засобів, що призначаються поряд з симптоматичними.
Беручи до уваги значний дефіцит кальцію і виражену порозность судин, на першому етапі рекомендують препарати кальцію в поєднанні з вітамінами, антигістамінними та протизапальними засобами. Кальцію глюконат, лактат або гліцерофосфат призначають в порошках або таблетках по 0,25-0,5 г 2-3 рази на день або в 2-5% розчині по 1 чайній, десертній або столовій ложці в залежності від віку дитини. Натрію саліцилат дають немовлятам з розрахунку 0,1 г на 1 кг маси тіла на добу або в 1-2% розчині по 1 чайній або десертній ложці 2-3 рази на день після їди. Для дітей старше 2 років добова доза натрію саліцилату становить 0,25 г на кожен рік життя. Дітям з 5-річного віку можна призначати кальцію глюконат внутрішньом'язово по 2-3-5 мл 5% або 10% розчину. М'яким гипосенсибилизирующие і протизапальну дію має натрію тіосульфат, який дають всередину по 0,25 г -0,5 г 2-3 рази на день або внутрішньовенно - 10-20% розчин по 5-8 мл через день в кількості 8-10 вливань.
У комплексі з десенсибилизирующими призначають антигістамінні засоби, що володіють не тільки антигістамінних, а й антибрадикінінову і антісеротоніновим дією (димедрол, діазолін, фенкарол, бікарфен, супрастин, піпольфен, тавегіл, перитол, сандостен і ін.), Їх застосовують відповідно до віку дитини і короткочасно, циклами по 7- 10 днів. Вечірній прийом цих препаратів бажано приурочити до вечері, за 1-2 год до сну. Вельми доцільно одночасно давати вітамін С, що дозволяє дещо зменшити дозу антигістамінних препаратів (аскорбінова кислота їх синергист).
При наполегливому перебігу екземи використовують седативні засоби: мепротан (андаксин, мепробамат). При вираженій вегетодистонии, невротичних розладах, порушенні сну застосовують холінолітики і транквілізатори (амизил, тазепам) у вікових дозуваннях, а також відвари з кореня валеріани, пустирника, череди, ромашки, глоду - по 5-10 г на 200 мл води, по 1 десертній або столовій ложці 3-4 рази на день протягом 1-2 тижнів.
У хворих мікробної екземою, а також при ускладненні імпетігенізаціей істинної або себорейной екземи використовують антибіотики широкого спектру дії. Тетрацикліни можна застосовувати дітям тільки з 9-річного віку, так як вони негативно впливають на розвиток скелета, відкладаються в дентині і емалі зубів. Найбільш вживані макроліди (еритроміцин) або напівсинтетичні пеніциліни (ампіцилін, оксацилін), що діють на грамнегативну і грампозитивну флору і володіють менш аллергизирующим впливом.
У разі наполегливої, важкого перебігу захворювання з тенденцією до часткової або повної еритродермії призначають глюкокортикоїди - преднізолон, дексаметазон або урбазон. Дози гормонів і методика їх застосування варіюють відповідно до тяжкості перебігу процесу, віком дитини, наявністю супутніх захворювань - з урахуванням протипоказань і можливих ускладнень.
У дітей з торпидно протікає екземою, з тенденцією до трансформації в нейродерміт можуть бути застосовані гемотерапия і плазмотерапія. За даними Ю. К. Скрипкіна, в наполегливих випадках хронічно протікають екзем з вираженою інфільтрацією, лихенификацией показані пірогенні препарати (пірогенал, продігіозан). У хворих себорейной екземою, поряд з гипосенсибилизирующие і антигістамінними засобами, дають рибофлавін в поєднанні з пиридоксаль-фосфатом і пангамата кальцію.
Лікування всіх клінічних різновидів екземи у дітей проводять на тлі дієти, бо алиментарная сенсибілізація може нівелювати ефект медикаментозного лікування.
У стадії регресу висипань використовують УФО ерітемнимі або суберітемних дозами, загальні або по зонам, до 15- 20 опромінень на курс. При хронічній екземі з обмеженими вогнищами доцільні фонофорез з суспензією гідрокортизону або Аевіт, УВЧ-терапія. При значній лихенификации застосовують аплікації озокериту, парафіну, лікувальні грязі. У період ремісії або в регресивної стадії дітям старше 3 років показано курортне лікування (П'ятигорськ, Кемері, Сочі-Мацеста, Белокуриха, Цхалтубо, а також використання місцевих санаторно-курортних можливостей).
Зовнішнє лікування проводять з урахуванням ступеня запальної реакції, стадії перебігу та поширеності процесу. При гострому запаленні з наявністю мокнення призначають примочки, що містять протизапальні, дезінфікуючі препарати в малій концентрації: 1 - 2% розчин амідопірину, 0,25% розчин цинку сульфату, 1-2% розчин рідини Бурова або таніну. Дітям грудного віку не слід призначати примочки, що містять резорцин або борну кислоту, зважаючи на небезпеку їх токсичної дії при абсорбції через ерозії. Добре зменшують гіперемію і набряклість примочки з відвару чаю, ромашки, подорожника, кореня алтея.
При лікуванні екземи необходімоучітивая можливість абсорбції гормонів шкірою, В. І. Кулагін рекомендує змішувати глюкокортікоїдниє мазі з кремом Унни, кремом «Шавлія» або 5-10% карофіленовая маззю: дітям грудного віку в співвідношенні 1: 10-1: 8, від 1 року до 3 років - 1. 7 - 1. 6, від 3 до 5 років - 1. 4, від 5 до 10 років - 1. 3 і старше 10 років - 1. 2 або 1. 1. Така тактика призначення глюкокортикоїдних мазей підсилює їх дія без ризику викликати які-небудь побічні прояви.
Прогноз екземи цілком сприятливий як для життя і працездатності дитини, так і для одужання, особливо при правильно використовуваних профілактичних заходах.
Профілактика. У розвитку дитячої екземи, особливо у дітей грудного віку, одну з головних ролей грає сенсибилизирующее вплив харчових продуктів (материнського або коров'ячого молока, що містять казеиноген, а також яєць, цитрусових, полуниці, суниці та ін.). Ще внутрішньоутробно дитина набуває підвищеної чутливості до алергенів, що циркулює в крові матері, так як плацента прохідна для високомолекулярних протеїнів. Така внутрішньоутробна сенсибілізація до харчових продуктів можлива в разі, якщо мати вживає велику кількість молока, солодощів, яєць. Тому в профілактиці екземи у дітей істотне значення має раціональний режим харчування вагітних: екзематогенние речовини з молоком матері потрапляють після народження дитини на вже підготовлений грунт.
У перші місяці життя дитини мати продовжує дотримуватися дієти. Дитину треба годувати в строго певні години, не можна його перегодовувати, а також вводити ранній прикорм вуглеводами. Слід роз'яснити матері, що занадто часте годування шкідливо, так як призводить до недостатності ферментативної діяльності шлунково-кишкового тракту, переповнення кишечника, неповного розщеплення білкових продуктів і перевантаження організму дитини токсичними екзематогеннимі речовинами, які можуть бути в її молоці. Не можна надмірно кутати дитини, так як це може призвести до перегрівання та виникнення пітниці.