Трансплантація стовбурових клітин вважається методом вибору в разі прогностично несприятливих гострих лейкозів у першій ремісії, у другій і всіх подальших ремісії гострих гемобластозов і при неповних ремісії, коли бластоз в кістковому мозку становить не більше 20%.
Рішення про проведення трансплантації стовбурових клітин приймає або пацієнт особисто, або його близькі.
Стовбурові клітини - це невизревшіе клітини-попередниці гемопоезу, згодом розвиваються в лейкоцити, еритроцити і тромбоцити.
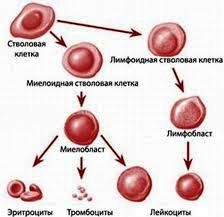
До відносно недавнього часу пересадка гемопоетичних стовбурових клітин розглядалася суто в контексті трансплантації кісткового мозку, так як він довго був єдиним джерелом цих елементів. Зараз їх як і раніше отримують з кісткового мозку, але також з пуповинної або периферичної крові.
Існує два види трансплантації гемопоетичних стовбурових клітин:
Аутологічної пересадка, включає в себе попередній етап забору матеріалу самого пацієнта, зберігання отриманої маси в замороженому вигляді, її спеціальну обробку і вливання хворому вже після проведення високодозової хіміотерапії або опромінення.
Стовбурові клітини забираються зазвичай в період повної клініко-гематологічної ремісії, коли має місце нормалізація об'єктивної клінічної картини тривалістю не менше одного місяця, а в миелограмме виявляється не більше ніж 5% бластів і до 30% лімфоцитів. У цьому випадку цілком можна розраховувати на відновлення гемопоезу.
Недоліком такої аутологічної трансплантації є більш висока ймовірність рецидиву бластоза, в порівнянні з другим варіантом - аллогенной пересадкою.
Однак використання аутогенного матеріалу виключає виникнення реакції відторгнення по типу «трансплантат проти господаря», дуже серйозного ускладнення, сполученого з проведенням алогенних трансплантацій.
Алогенна трансплантація - вимагає наявності спорідненої чи нерідного донора, гістосумісності (тканесовместімого) з пацієнтом по HLA-системі.
Як родинного донора в основному виступають рідні брати або сестри, а іноді батьки або інші кровні родичі (тітки, дядьки, двоюрідні). Як би там не було, пошук донора починають з найближчих родичів, а вже потім здійснюють (до речі, не так і рідко) типування і більш далеких родичів пацієнта. Якщо відповідного донора таким чином знайти не вдається, піднімається питання про штудіюванні бази даних.
Незалежно від того, взято матеріал від спорідненої чи нерідного донора, сама процедура трансплантації, по суті, одна і та ж. Спочатку проводиться забір кровотворних стовбурних клітин донора, які потім, в основному без етапу заморозки, протягом однієї доби після вилучення внутрішньовенно вводяться пацієнтові онкогематологічного відділення.
Як уже згадувалося вище, у деяких осіб після алогенної трансплантації можливий розвиток загрожує життю реакції відторгнення ( «трансплантат проти господаря»), коли імунна система хворого, підкріплена донорським матеріалом, атакує клітини організму реципієнта. Ця реакція буває гострою - симптоми виявляються незабаром після проведення трансплантації, і хронічної - ознаки відторгнення проявляються слабо, часом виникаючи через місяці або через роки після пересадки. Купируют її в обох випадках за допомогою спеціальних лікарських засобів.
Відновлювальний період триває набагато довше, ніж госпіталізація, для проведення трансплантації. Протягом декількох місяців пацієнт повинен залишатися під постійним пильним наглядом медичного персоналу. Він також продовжує отримувати досить інтенсивне лікування, наприклад, препарати для профілактики відторгнення і переливання крові.
Необхідно регулярно (кілька разів на тиждень) відвідувати медичний центр, в якому була проведена трансплантація, виконувати профілактичні обстеження.
Як і раніше необхідні запобіжні заходи, спрямовані на профілактику інфекцій. При найменших ознаках розвитку інфекційного захворювання необхідно негайно прибути в медичний центр.