Лімфома Беркітта - клініка, діагностика, лікування
Лімфома Беркітта (ЛБ) - високоагресивних В-клітинна лімфома, описана вперше R. J. Lukes і R. D. Collins як лімфома з дрібних клітин з неізвітие ядром. Перша згадка було в роботах A. Cook як про пухлини верхньої щелепи дітей в Уганді і відноситься до 1897 р Пухлина має ряд чітких специфічних характеристик: чіткий зв'язок з інфікуванням вірусом Епштейна - Барр (ВЕБ), географічні особливості [ендемічний варіант (80%) зустрічається в Африці, Новій Гвінеї і спорадичний тип (20%) спостерігається в інших частинах земної кулі], транслокацию (8; 14), реаранжіровку гена с-тус, експресію CD19, CD20, CD22, CD10 - загального антигену ОЛЛ, велику фракцію зростання , дуже короткий час подвоєння пухлинного клеточног клону і своєрідну клініку: велика частота ураження екстранодальних зон або розвитку гострого лейкемічного ураження кісткового мозку.
Ендемічний (африканський) варіант лімфоми Беркітта виникає в дитячому віці (пік захворюваності 4-7 років), в 2 рази частіше у хлопчиків. Регіони захворюваності ендемічним типом лімфоми Беркітта в Африці збігаються з областями високої захворюваності ендемічною малярією.
Спорадичний варіант лімфоми Беркітта описаний в різних областях земної кулі, всюди частіше виникає у дітей і підлітків, складаючи 1,2% від всіх лімфом в країнах західної Європи і США і 30-50% від всіх лімфом дітей. Середній вік дорослих хворих - 30 років з переважанням чоловіків в 2 або 3 рази. У деяких регіонах (Південна Америка, Північна Африка) зустрічаються обидва варіанти хвороби.
Лімфома Беркітта. асоційована з імунодефіцитом, розвивається у хворих на СНІД (з частотою 25-40% виявлення ВЕБ), при інших імунодефіцитних станах розвивається значно рідше.
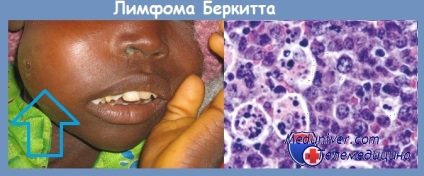
Найбільш часте розташування пухлин - екстранодальна зони. При певних розбіжностей в клінічних проявах варіантів лімфоми існує однаковий і дуже високий ризик ураження ЦНС у всіх хворих. Африканському варіанту притаманне ураження щелеп (70%) та інших кісток лицьового скелета (у половини хворих), тонкої і товстої кишки і / або великого сальника (60%), яєчників, яєчок, нирок, орбіти, молочних залоз.
Нерідко залучаються до пухлинний процес обидві молочні залози в пубертатному періоді або під час ранньої вагітності. При спорадическом варіанті ураження щелеп зустрічається значно рідше; більш характерно виникнення великих пухлинних мас в черевній порожнині і ретроперитонеальном просторі (з розвитком компресії спинного мозку і нижньої параплегії). Часто залучення ілеоцекального кута кишечника; пухлини інших екстранодальних зон виявляються з тією ж частотою, що і при ендемічному варіанті. Можуть дивуватися периферичні лімфатичні вузли, частіше у дорослих; залучення лімфатичного апарату глоткового кільця Вальдейера і медиастинального простору - рідкісні прояви хвороби. Лейкемічних фаза розвивається у хворих з пухлинами великих розмірів, але в рідкісних випадках захворювання дебютує з розвитку гострого лейкозу (лейкемія Беркітта, ОЛ / LЗ по FAB-класифікації.
Лейкемія Беркітта зустрічається лише в 2% випадків серед всіх ОЛЛ, але розвивається у 30% хворих з лімфомою Беркітта. При лімфомі Беркітта у хворих з імунодефіцитом частота нодальной проявів і поразки кісткового мозку однакова; при цьому в 2 / з випадків ураження кісткового мозку поєднується з залученням ЦНС (найбільш часто у вигляді менінгеальних проявів, однак можуть зустрічатися, хоча і рідше, всі можливі типи ураження ЦНС). Досить часто відзначається поєднання ураження оболонок і черепно-мозкових нервів (переважно зорового і лицьового - в 30%). Поширеність процесу визначається відповідно до системи S. Murphy та Н. Hustu і модифікованою системою I. Magrath.
Масивне интраабдоминальной поразки супроводжується високою частотою грізних ускладнень. кишкова непрохідність, перфорація, кровотечі, венозна компресія з тромбоутворенням і тромбоемболією, порушення функції нирок за рахунок здавлення сечоводів і ін.
При ізольованому абдомінальному ураженні єдиним діагностичним методом є лапаротомія. Але слід підкреслити, що при лімфомі Беркітта позитивно впливає на прогноз максимальне хірургічне видалення пухлинних мас: знижується ризик розвитку ускладнень і поліпшуються результати лікування. Однак це втручання не стримує триваючого зростання пухлини, якщо хіміотерапія не розпочнеться в найближчі 48 годин (хоча це і збільшує ризик розвитку післяопераційних інфекційних ускладнень).
Пухлина росте дифузно і складається з мономорфних В-клітин середніх розмірів (крупніше малого лімфоцита і менше клітин при крупноклітинних лімфомах) з круглим ядром (містить 2 5 нуклеол) і помірно базофільною цитоплазмою. Виділяється класичний морфологічний тип лімфоми Беркітта (притаманний ендемічною формі і зустрічається у більшості хворих при спорадичною формою - особливо у дітей) і варіанти: з -плазмоцитоїдні дифференцировкой (може зустрічатися у дітей, але частіше розвивається у пацієнтів з імунодефіцитом) і атипова, або беркіттоподобная, лімфома (на відміну від класичного типу спостерігається великий поліморфізм розміру і форми ядра).
Клінічна класифікація лімфоми Беркітта

Пухлинні клітини експресують поверхневий IgM і В-клітинні антигени (CD19, CD20, CD22), CD10, BCL-6. Клітини CD5 і CD23 негативні. BCL-2 не експресується. CD21, рецептор C3d, може експресуватися тільки при ендемічною формі. Монотіпіческій інтрацітоплазматіче-ські імуноглобуліни можуть бути присутніми при -плазмоцитоїдні варіанті. Відмінною рисою є велика частка фракції зростання: майже 100% клітин Ki-67 позитивні. Інфільтрація Т-клітинами менш виражена, ніж при ДККЛ.
У пухлинних клітинах відбувається реаранжіровка генів важких і легких ланцюгів імуноглобулінів.
Характерними молекулярними ознаками лімфоми Беркітта є транслокація з-тус з q24 хромосоми 8 в q32-який регіон Ig важких ланцюгів хромосоми 14 [t (8,14) (q24; q32)] і його активація в 80% випадків. Це класична генетична поломка при ендемічною лімфомі Беркітта. У 15% випадків відбувається транслокація 8q24 в регіон IgK легких ланцюгів 2р хромосоми 11 [t (2; 8)] і в 5% випадків спостерігається транслокація з-тус в регіон Igh легких ланцюгів 22q хромосоми 11 [t (22; 8)]. Інактивація р53 зустрічається в 30-40%, досить закономірна делеция 6q.
Основним лікувальним заходом є хіміотерапія. Променева терапія (навіть у вигляді локального впливу при ураженні яєчок або наявності пухлинних вузлів в речовині головного мозку) не покращує результати адекватної системної лікарської терапії. Настільки ж ненадійний хірургічний метод: радикальне видалення абдомінальних пухлинних мас покращує якість життя, але не впливає на прогноз; проте діагностична лапаротомія буває необхідна при спорадическом варіанті хвороби, оскільки поразка абдомінальних лімфатичних вузлів є першим і єдиним проявом хвороби у переважної більшості хворих.
Уже в 60-ті роки XX ст. була показана недостатня ефективність монохіміотерапії. Поліхіміотерапія є методом вибору. Оскільки значну частку хворих складають підлітки, перевага віддається коротким інтенсивним курсам з метою зниження ризику розвитку віддалених токсичних ефектів (розвиток друге пухлин, безпліддя, порушення росту і т. Д.). Обов'язковим компонентом лікування є профілактика ураження ЦНС. Виняток становить I стадія хвороби або стан після радикального висічення інтраабдомінальних пухлин, так як в цих клінічних ситуаціях ризик залучення ЦНС мінімальний. Прогноз лімфоми Беркітта у дорослих значно гірше, ніж у дітей. Терапія без включення високих доз метотрексату допустиме лише в разі радикального оперативного видалення поодиноких пухлинних утворень (прогностично - низький ризик).
Променева терапія (краніальніше або краниоспинальная опромінення) лімфоми Беркітта не є адекватним профілактичним заходом і не має переваг перед хіміотерапією - констатовано розвиток великого числа ранніх рецидивів в ЦНС і збільшення віддалених токсичних ушкоджують ефектів.
При досягненні часткової ремісії після індукційної терапії лімфоми Беркітта. але без прогресування хвороби можна добитися стійкого позитивного відповіді використанням високодозних режимів. Рецидиви розвиваються в основному в перші 8 міс. Відсутність рецидиву в ці терміни дозволяє сподіватися на сприятливий прогноз. При африканському ендемічному варіанті у всіх хворих рецидиви реалізуються протягом першого року. Лікування рецидиву здійснюється з обов'язковою зміною комбінації хіміопрепаратів і включенням в схеми препаратів платини або здійснення високодозової хіміотерапії з аллогенной ТКМ (DHAP, ESHAP і ін.). Особливо поганий прогноз у пацієнтів при розвитку нечутливого рецидиву - хворі не переживають 9-місячний термін.