Робоча класифікація і номенклатура ревматизму
(А.І. Нестеров, 1964)
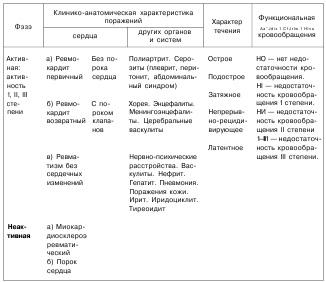
Латентний перебіг характеризується прихованим, малодоступним для виявлення перебігом захворювання, але, незважаючи на безсимптомно захворювання, виявляються свіжі ревматичні гранульоми, а також характерно «випадкове» виявлення клапанного пороку серця (за визначенням Талалаева - «амбулаторна форма» ревматизму). У класифікації вказують також стан кровообігу. Розрізняють чотири ступені недостатності кровообігу у хворих на ревматизм (по Г.Ф. Лангу): Н0 - немає недостатності кровообігу, відсутні об'єктивні і суб'єктивні ознаки функціонального розлади кровообігу; НІ - недостатність кровообігу 1 ступеня: ознаки недостатності кровообігу відсутні в спокої і з'являються при фізичному навантаженні (ходьба, присідання і ін.) У вигляді задишки і тахікардії; НII - недостатність кровообігу II ступеня, в спокої відзначаються застійні явища в легенях або великому колі кровообігу: HIIA - зміни менш виражені (застій в легенях, помірне збільшення печінки, набряки стоп до кінця дня); НIIБ - виражені застійні явища у великому колі кровообігу (значне збільшення печінки, набряки, асцит), але вони оборотні і піддаються лікуванню; HIII - різке розлад гемодинаміки, необоротне і не піддається лікуванню, недостатність кровообігу III ступеня. По можливості, слід уточнити основну локалізацію ураження (міокард, ендокард, перикард, панкардіт, коронарит) і вказати кількість нападів. Відповідно до класифікації обов'язково слід уточнити ступінь активності ревматичного процесу. Критерії визначення ступеня активності ревматизму представлені в таблиці 34. Таблиця
Критерії активності ревматизму у дітей
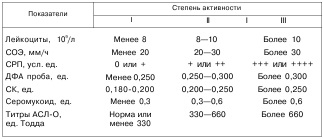
Примітка. УРП - С-реактивний протеїн; ДФС - діфеніламіновая (проба); СК - сіалові кислоти Під неактивною фазою ревматизму розуміють такий стан здоров'я у перенесли ревматизм, коли при клінічному і лабораторному обстеженні в динаміці не вдається виявити будь-яких ознак запального процесу або порушення імунітету. Працездатність хворих збережена, а порушення гемодинаміки виявляється при значному фізичному навантаженні, якщо сформувався порок серця. На думку Н.А. Білоконь і М.Б. Кубергер (1987), про неактивній фазі можна говорити не раніше ніж через 6 місяців після зникнення клінічних та лабораторних ознак активності процесу, так як морфологічні зміни зберігаються значно довше, ніж клініко-лабораторні. Зазначена класифікація, як уже говорилося, є загальноприйнятою для використання в нашій країні. Однак, на відміну від цієї класифікації, Комітетом експертів ВООЗ (1988) хворі, які перенесли ревматизм, не розглядаються в подальшому як хворі «ревматизмом в неактивній фазі», хоча всі вони потребують тривалої бициллинопрофилактику. Крім того, експерти ВООЗ (1988) вважають, що немає «непреривнорецідівірующего» перебігу ревматизму. На їхню думку, часті рецидиви ревматизму у дітей - це результат неправильно проведеної вторинної профілактики захворювання. Є заперечення також проти критеріїв активності захворювання. Згідно розглянутої класифікації активність захворювання є клінічним поняттям і визначається параметрами клініко-лабораторної картини. Але клінічна активність хвороби не завжди збігається з інтенсивністю паталогоанатомії процесу в серці та інших органах. КЛІНІЧНІ ПРОЯВИ. Клінічні прояви захворювання у дітей поліморфні і різноманітні. Ревматизм виникає зазвичай через 2-3 тижні після ангіни або фарингіту. Хворі скаржаться на млявість, слабкість, пітливість. До початкових проявів ревматизму у дітей слід віднести раптове підвищення температури тіла, симптоми інтоксикації, артралгії або поліартрит. Хоча захворювання вражає різні органи і тканини, провідним є ураження серця, яке описують як кардит. Залежно від локалізації ураження може бути ендо-, міо- або панкардіт. Найбільш закономірним при ревматизмі є ендоміокардит. Панкардіт розвивається тільки у важких випадках перебігу захворювання. Розглянемо найбільш важливі клінічні ознаки ендокардиту у дітей. Ендокардит. Ревматичний процес найчастіше вражає серцеві клапани і протікає у вигляді ревматичного вальвулита. Для хворих характерні скарги на неприємні відчуття в ділянці серця, підвищення температури тіла, серцебиття, запаморочення. Під час огляду виявляється блідість шкірних покривів, пульсація шийних судин. При пальпації - пульс задовільного наповнення, не напружений, тахікардія. При перкусії межі серця в межах вікових норм. Аускультативно тони серця дещо ослаблені, на верхівці вислуховується систолічний шум, який спочатку м'який, короткий, музичний, непостійний, а в міру поразки клапанів стає грубим. Міокардит. Обов'язкова складова частина ревматичного кардиту. Відзначаються скарги на невизначену біль в області серця, слабкість, швидку стомлюваність, серцебиття, задишку. При огляді виявляються блідість шкіри і слизових, «синява» під очима, ціаноз губ або носогубного трикутника. При пальпації - пульс слабкого наповнення, верхівковий поштовх ослаблений, тахікардія на початку захворювання змінюється брадикардією. Перкуторно межі серця, як правило, зміщені вліво або на всі боки в залежності від вираженості запального процесу (осередковий або дифузний міокардит). При аускультації тони серця ослаблені, особливо перший, вислуховується систолічний шум. Його причиною вважають відносну недостатність мітрального клапана (за рахунок розширення серця, гіпотонії серцевих м'язів, зокрема папілярних). Іноді внаслідок подовження (ослаблення міокарда) і укорочення (через тахікардії) систоли спостерігається ембріокардія, тобто вирівнювання тривалості систоли і діастоли. Для підтвердження діагнозу міокардиту велике значення мають дані інструментального обстеження. На ЕКГ для міокардиту характерно порушення атріовентрикулярної провідності у вигляді подовження інтервалу Р-R, зниження вольтажу зубців QRS (свідчить про тяжкий перебіг процесу), а також можливе порушення ритму. Перикардит. Свідчить, як правило, про панкардіт, так як поєднується з залученням в запальний процес усіх оболонок серця. Поява перикардиту при ревматичному процесі клінічно виражається в раптовому погіршенні загального стану хворого. Характерні скарги на різкий біль в області серця, з'являється задишка (навіть в стані спокою), нерідко відзначається сухий і нав'язливий кашель (рефлекторний). При огляді звертає на себе увагу вимушена поза дитини (сидяче положення з нахилом тулуба вперед), ціаноз шкірних покривів. Об'єктивна картина залежить від того, який перикардит - сухий (фібринозний) або ексудативний. При сухому (фибринозном) перикардиті межі серця не зміщені, а при аускультації виявляється «шум тертя перикарда», що нагадує хрускіт снігу, який вислуховується в фазу систоли і діастоли і не пов'язаний з тонами серця. При ексудативному перикардиті спостерігається зникнення пульсації в ділянці серця, верхівковий поштовх не визначається, межі серця зміщені на всі боки, тони його значно ослаблені, ледь чутні, особливо в положенні сидячи. Поліартрит - одне з провідних клінічних проявів ревматизму. Його виразність різна - від болю (поліартралгій) до набряклості і почервоніння суглобів і нестерпного болю (артриту). При сучасному перебігу ревматизму поліартралгій по суті розглядаються як еквівалент ревматичного поліартриту. Для ревматичного поліартриту характерно: 1) множинні ураження суглобів, переважно великих (гомілковостопних, колінних, ліктьових, променезап'ясткових і ін.), Рідше - дрібних (суглоби стопи, кистей і ін.); 2) симетричне ураження суглобів; 3) мігруюче, «летюча» ураження суглобів (дуже швидко з'являється і зникає запальна реакція); 4) відсутність деформації або будь-яких функціональних змін в уражених суглобах; 5) швидке зникнення проявів на тлі застосування протизапальної терапії. Хорея. Характерна особливість перебігу ревматизму у дітей. Хорею вважають своєрідним підкірковим і частково кірковим енцефалітом. Морфологічний субстрат цієї поразки пов'язаний з васкулітом і дистрофічними змінами стріопалідарної системи головного мозку. Саме з цими поразками пов'язані характерні для хореї прояви. При об'єктивному обстеженні можна встановити типові симптоми хореї. Перш за все, змінюється психічний стан дитини: з'являється емоційна нестійкість, неуважність, стомлюваність, пасивність, погіршується успішність у школі. Одночасно виникають рухові порушення, які проявляються гіперкінезами, гримасничанием, невиразністю мови (дизартрія). Ці порушення зазвичай посилюються при хвилюванні. Крім того, виникає розлад координації рухів. Це проявляється порушенням почерку, неможливістю утримати предмети сервірування столу при їжі, нестійкістю в позі Ромберга, негативною пальценосовой і колінно-п'яткової пробами. Для хореї характерна також і м'язова гіпотонія. У зв'язку з цим спостерігаються симптоми «в'ялих плечей» (при підніманні дитини під мишки піднімають тільки плечі, голова ж йде глибоко між ними), «складаного ножа» (зігнуту в колінному суглобі ногу без праці можна привести до підборіддя), «складаний руки» (при згинанні руки в ліктьовому суглобі передпліччя стикається з плечем). При дослідженні неврологічного статусу відзначається підвищення сухожильних рефлексів, особливо колінних (позитивний симптом Гордона), спостерігається виражений клонус стоп. Хореєю зазвичай хворіють діти 5-10-річного віку і дівчинки пубертатного віку. Кольцевцдная еритема. Зазвичай з'являється на тулубі та кінцівках, рідше - на ногах, шиї, обличчі. Це блідо-рожеві висипання у вигляді тонкого кільцеподібного обідка з чітким зовнішнім і менш чітким внутрішнім краями. У центрі кільця шкіра не змінена. Кільця еритеми нерідко химерно поєднуються між собою, нагадуючи гірлянди або мереживний малюнок. Кільцеподібна еритема не супроводжується якими-небудь суб'єктивними відчуттями і зазвичай зникає безслідно. Ревматичні вузлики. Безболісні освіти розміром від 2 мм до 1 см, округлі, щільні, розташовуються в фасціях, сухожиллях, в підшкірній клітковині. Улюблена локалізація - розгинальні поверхню ліктьових, колінних, п'ястно-фалангових суглобів, область щиколоток, остистих відростків хребців і ін.
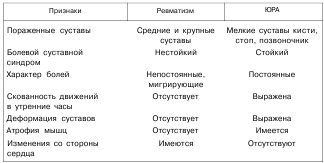
Диференційно-діагностичні ознаки ревматизму і ювенільного ревматоїдного артриту
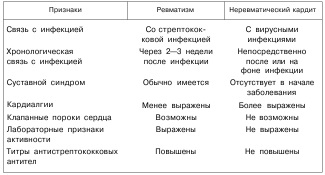
Наявність у хворого ревматизмом кардита вимагає проведення диференціальної діагностики з неревматичний кардитом (табл. 36). Відмінності неревматического кардита від ревматизму: зв'язок з перенесеною ГРВІ та виникнення захворювання безпосередньо на її тлі (в розпал основного захворювання); відсутність суглобового синдрому на початку захворювання; наявність більш вираженого больового синдрому в області серця, скарги мають забарвлений емоційний характер; неформування клапанних вад серця; відсутність або слабка вираженість лабораторних ознак активності процесу, незважаючи на досить виражені ознаки кардиту, а титри антистрептококових антитіл не підвищено або не підвищують у динаміці захворювання. Таблиця
Диференційно-діагностичні ознаки ревматизму і неревматичного кардиту у дітей