Сторінка 2 з 32
ГЛАВА 1
АНАТОМІЯ проводить системи та електрофізіології серця
Анатомія провідної системи серця. Провідна система серця включає СУ, міжвузлові тракти, АВ вузол, пучок Гіса і його гілки, волокна Пуркіньє і міокард шлуночків (рис. 1). СУ розташовується в області з'єднання верхньої порожнистої вени і правого передсердя, його головка лежить ближче до епікарда, хвіст розташований в субендокардіальних відділах верхньої частини правого передсердя.
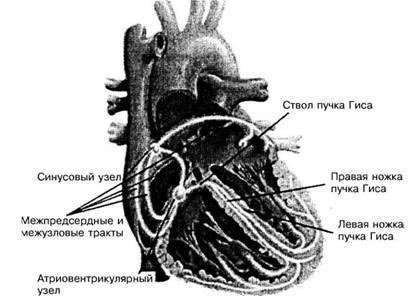
Мал. 1. Провідна система серця
У СУ є 4 види клітин: N-клітини, Р-клітини (pale - бліді), що володіють пейсмекерной активністю; проміжні Т-клітини, які проводять імпульс до міокарда правого передсердя; типові клітини скорочувального міокарда, вони без чітких меж пенетрируют краю вузла і переходять в Т-клітини.
СУ кровоснабжается «артерією СУ», в 61% випадків відходить від правої коронарної артерії, в 39% - від лівої.
Міжвузлові тракти (внутрішньопередсердну провідні шляхи). Виділяють передній, середній і задній тракти. Передній тракт складається з двох гілок, одна з яких направляється до лівого передсердя (пучок Бахмана), інша переходить у верхню частину АВ з'єднання по задній частині міжпередсердної перегородки. Середній тракт (пучок Венкебаха) проходить від СУ до АВ з'єднання по задній частині міжпередсердної перегородки. Найдовший - задній сіноатріовентрікулярний шлях (пучок Тореля) починається від СУ, проходить над коронарним синусом і зливається з нижньою частиною АВ з'єднання. По провідній системі передсердь імпульс проходить в два рази швидше, ніж по м'язової тканини.
АВ з'єднання розташовується з правого боку міжпередсердної перегородки в нижній її частині, над місцем прикріплення внутрішньої стулки трикуспідального клапана. З позиції морфології поняття «АВ вузол» є найбільш гідною кандидатурою, з позиції електрофізіології та клініки - більш прийнятний термін «АВ з'єднання». Ширина його - 4 мм, довжина - 6 мм, товщина - 1,5 мм. Містить пейсмекерного клітини і клітини, які проводять імпульс. Проведення імпульсів може здійснюватися з однаковою швидкістю як в напрямку шлуночків (антероградно), так і назад (ретроградно). Залежно від функціональних властивостей в АВ з'єднанні розрізняють 4 відділи: зону перехідних клітин; компактний АВ вузол; пенетрирующих частина АВ вузла; ветвящуюся частина АВ вузла. Перші два відділи є предсердной частиною АВ з'єднання, два інших - шлуночкової. Передсердна частина розташовується в підставі міжпередсердної перегородки, головним чином на правій поверхні центрального фіброзного кільця.
Компактний АВ вузол розташований в межах трикутника Коха, анатомічно добре помітною області, кордони якої становлять сухожилля Тодаро, тебезіев клапан венечного синуса і кільце тристулкового клапана (рис. 2).
У компактному вузлі виділяють 3 основні групи клітин: AN-клітини розташовуються по периферії, N-клітини - в центрі, NH-клітини - на кордоні з пенетрирующей частиною пучка Гіса. У функціональному відношенні найбільш важлива зона AN, де відбувається фізіологічна затримка імпульсу. Пейсмекерного клітини найбільш активні в зоні NH. Основна функція АВ з'єднання - захист міокарда від сверхчастую імпульсів, які можуть виникати в суправентрикулярних структурах серця.
Кровопостачання АВ з'єднання здійснюється «артерією АВ вузла», що відходить в 83% випадків від правої вінцевої артерії, в 7% - від лівої і в 10% - від обох.
Пучок Гіса, його гілки, волокна Пуркіньє. Пучок Гіса є продовженням АВ з'єднання, проте перехід компактного вузла в пучок Гіса настільки непомітний, що морфологічно не можна точно визначити місце прямого переходу одного освіти в інше. Довжина пучка Гіса - 15-20 мм, ширина - 1-4 мм. Його пенетруюча частина (10 мм) проходить через центральний фиброзное тіло (укладена в фіброзну тканину) в МЖП поблизу від обох атріовентрикулярних
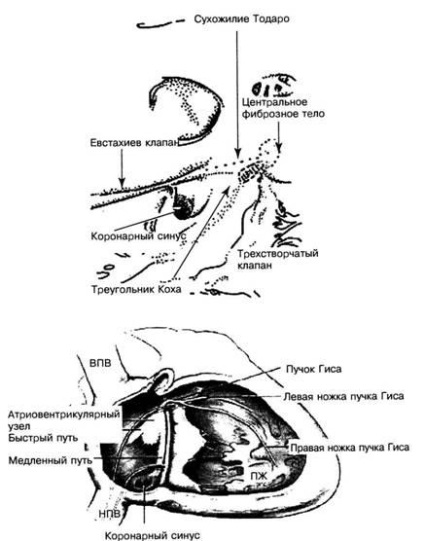
Мал. 2. Будова трикутника Коха
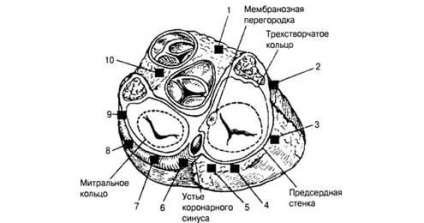
Мал. 3. Локалізація додаткових шляхів проведення. Поперечний зріз серця на рівні фіброзного кільця: 7 - правий передній септальний; 2 - правий передній; 3 - правий боковий; 4 - правий задній; 5 - правий парасептальній; 6 - лівий задній парасептальній; 7 - лівий задній; 8 - лівий боковий; 9 - лівий передній; 10 - лівий передній парасептальній
кілець. Далі пучок йде по верхньому краю м'язової частини МЖП, утворюючи розгалужених сегмент у вигляді правої і лівої ніжок. Кордонами ветвящейся частини пучка Гіса є фіброзне кільце тристулкового клапана (ззаду) і закінчення відходження лівої ніжки пучка Гіса (спереду). Права ніжка пучка Гіса направляється вперед і вниз до внутрішніх шарів правої половини МЖП і правого шлуночка. Ліва ніжка, будучи продовженням пучка Гіса, досягає субендокардіальних відділів лівої половини МЖП і лівого шлуночка і розділяється на 2 або 3 головні гілки: передню, яка підходить до основи передньої сосочковой м'язи; задню - підходить до задньої сосочковой м'язі. У 60% випадків формується третя гілка лівої ніжки пучка Гіса - среднесептальная - ділянку від місця поділу лівої ніжки на основні гілки до середньої частини МЖП. Кінцева ланка провідної системи - волокна Пуркіньє, які розташовані в субендокардіальних шарах обох шлуночків і безпосередньо зв'язуються з клітинами скорочувального міокарда.
Додаткові шляхи проведення (рис. 3). Імпульс з СУ може поширюватися не тільки через АВ з'єднання, а й через анатомічно відокремлені додаткові шляхи: швидкість поширення по ДПП значно вище, ніж по АВ з'єднанню, що створює передумови для ранньої активізації тієї зони, де закінчується додатковий шлях. Більш раннє порушення шлуночків серця отримало назву предвозбужденія.
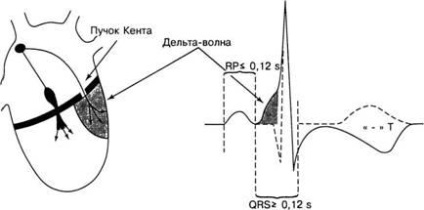
Мал. 4. Формування електрокардіографічних ознак феномена WPW: укорочений інтервал PQ; розширення комплексу QRS і дельта-хвиля; деформація сегмента ST і негативний зубець Т
Пучок Кента є м'язовий місток, структурно ідентичний міокарду передсердь, що має розміри від 1 до 8 мм. Він перекидається через предсердно-шлуночкову борозну і впроваджується в міокард шлуночка. Можлива наявність декількох пучків Кента. Цей пучок (пучки) з'єднує (ють) вільні стінки передсердь і шлуночків (парієтальні пучки), або пов'язує (ють) межкамерние перегородки передсердь і шлуночків (септальних пучки). При цьому виникає електрокардіографічна картина феномена WPW (рис. 4).
Тракт Джеймса - м'язове освіту, що відбувається з задніх відділів міжпередсердної перегородки і шунтуючі АВ вузол. Впроваджується в спеціалізовану провідну систему на рівні дистального відділу АВ вузла або проксимального відділу пучка Гіса. Наявність цього тракту лежить в основі феномена укороченого PQ.
Волокна Махайма з'єднують дистальний відділ АВ вузла або проксимальний відділ пучка Гіса з верхніми відділами МЖП.
Електрофізіологія серця - іонні основи електричної активності серця. До основних понять електрофізіології серця відносяться потенціал спокою
Основна частина внутрішньоклітинних іонів К + знаходиться у вільному стані, і коефіцієнт його дифузії лише трохи менше, ніж у іонів К + у позаклітинному просторі. Тому іони К + прагнуть вийти з клітки, а іони Na + - увійти в клітку. Натрієво-калієвий насос постійно активно перекачує іони К + і Na + проти їх електрохімічних градієнтів і тим самим підтримує ПП. На активність натрієво-калієвого насоса впливає стан клітинної мембрани, представленої шаром молекул фосфоліпідів, укладених між двома шарами адсорбованих білків. Робота натріевокаліевого насоса забезпечується мембранної АТФ-азой, (Na +, К +) - АТФ-азой, для активації яких необхідні іони Na +, іони К +, а також іони Mg2 +.
Іони проникають крізь мембрану по каналах, здатним розрізняти вид переносників заряду. Відносна проникність каналів для різних видів іонів (селективність каналу) відбивається в рівноважному потенціалі. Рівноважним потенціалом називається потенціал, при якому сумарний струм, що проходить через канал, дорівнює нулю. Цей потенціал є функцією градієнтів концентрацій іонів, для яких мембрана проникна.
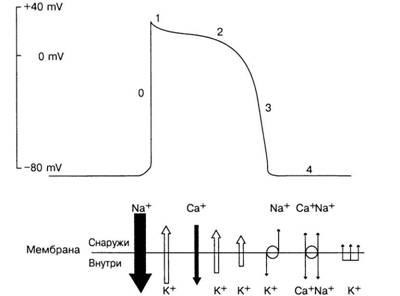
Мал. 6. Потенціал дії
Якщо до мембрани клітини докласти електричний стимул (рис. 6) достатньої сили, щоб змінити ПП до рівня порогового потенціалу, відбувається швидка деполяризація - раптова зміна заряду всередині клітини до позитивного (до +20 - 30 мВ). Деполяризація (фаза «0») обумовлена швидким входом іонів Na + всередину клітини (швидкий натрієвий струм). Зазначені вище зміни проникності, що викликають розвиток «0» фази ПД, виникають внаслідок відкриття і закриття особливих мембранних каналів або пір, через які легко проходять іони Na +. Вважають, що робота «воріт» регулює відкриття та закриття окремих каналів, які можуть існувати, щонайменше, в трьох конформаціях: «відкритої», «закритої» і «інактивованої».
Одні ворота іонних потоків натрію швидко переміщаються, відкриваючи канал, коли мембрана раптово деполяризуется під дією стимулу. Інші ворота при деполяризації рухаються повільніше, і їх функція полягає в закритті каналу. Для опису мембранної провідності Na + (рис. 7) використовуються терміни «залежний від часу - INa» і «потенціалозавісімий - INa» (через них здійснюється деполяризація клітин передсердь, системи Гіса - Пуркіньє, міокарда шлуночків).
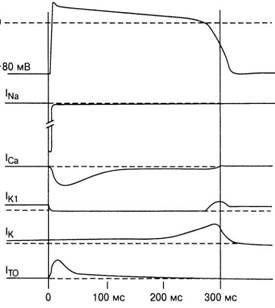
Мал. 7. Характеристика іонних струмів в період ПД: In3 - входить Na + -TOK; 1са - входить Са2 + -струм; Iki - струм К + через детектирующие К + -канали; 1к - струм К "через повільні канали; 1ТО - тимчасовий, спрямований з клітки ток під час фази часткової реполяризації
Якщо мембрану в спокої раптово деполярізовать до рівня позитивного потенціалу, то активаційні ворота швидко змінять своє положення, щоб відкрити натрієві канали, а потім інактіваціонние ворота повільно їх закриють. Слово «повільно» означає тут, що на інактивацію йде кілька мілісекунд, тоді як активація відбувається в частки мілісекунди. ПД з такою високою швидкістю наростання швидко поширюється по серцю, і це властиво клітинам робочого міокарда (клітини швидкої відповіді). Після деполяризації (фази «0») починається повільний процес реполяризації - відновлення вихідного ПП. У нормальних серцевих клітинах за вхідним натрієвих струмом, відповідальним за швидке наростання ПД, слід другий вхідний струм, який в основному переноситься іонами кальцію. Цей струм зазвичай відносять до «повільного входить току» і він протікає через канали, які відповідно до характеристиками їх провідності, залежними від часу і вольтажу, названі «повільними каналами». У клітинах робочого міокарда і системи Гіса - Пуркіньє перша фаза реполяризації (рис. 6, фаза «1») відбувається досить швидко і вона обумовлена виходом іонів К + і входом іонів СГ в клітку.
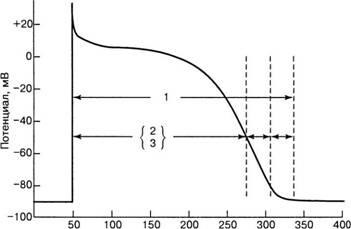
Час, мс
Мал. 8. рефрактерний період: 1 - період повного відновлення; 2 - абсолютний рефрактерний період;
3 - ефективний рефрактерний період; 4 - відносний рефрактерний період;
5 - період супернормальной збудливості
В подальшому (фаза «2») на тлі струмів іонів К + назовні відбувається вхід іонів Са2 + (і в меншій мірі Na +) по повільних каналах, в результаті чого швидкість деполяризації та реполяризації на час врівноважується і виникає плато ПД. У міру того як сумарний трансмембранний струм на рівні потенціал плато (т. Е. Алгебраїчна сума всіх компонентів входить і виходить струмів) стає все більш виходять, мембранний потенціал все швидше зміщується в негативному напрямку і починається кінцева фаза швидкої реполяризації ПД. В кінці плато повільні канали починають закриватися, а провідність для іонів К + різко зростає - реполяризация прискорюється (фаза «3») і відбувається повернення до вихідного рівня ПП. Після цього починається діастола (фаза «4»). Мембранний потенціал нормальних клітин робочого міокарда залишається постійним на рівні потенціалу спокою протягом усієї діастоли: якщо ці клітини не порушуються поширюється імпульсом, то ПП в них підтримується як завгодно довго.
Під час деполяризації і більшої частини реполяризації, приблизно до рівня потенціалу мембрани - 60 мВ, клітини швидкої відповіді (головним чином робочий міокард передсердь і шлуночків) повністю невозбудімості. Цей стан називається абсолютним рефрактерним періодом (АРП) - 0, 1, 2 фази ПД (рис. 8). Під час АРП будь-який електричний стимул не викликає ПД. Після закінчення АРП клітина відновлює свою збудливість. Цей період називається відносним рефрактерним періодом (ОРП). Під час ОРП тільки стимул збільшеною сили здатний викликати ПД. Швидкість проведення імпульсу під час ОРП знижена.
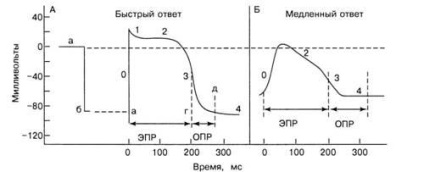
Мал. 9. Потенціал дії і рефрактерні періоди клітин швидкого (А) і повільного (Б) відповіді
Ефективний рефрактерний період (ЕРП) - мінімальний інтервал між двома стимулами, коли другий стимул не викликає ПД. Функціональний рефрактерний період (ФРП) - мінімальний інтервал між двома послідовно проведеними імпульсами через цей або інший відділ міокарда.
Рефрактерність перешкоджає кругового руху хвилі збудження по міокарду, захищаючи міокард від занадто швидкого повторного порушення, яке могло б порушити його скоротливу функцію.
Електрична активність клітин СУ, АВ вузла і клітин робочого міокарда різна (рис. 9). Клітини СУ і АВ вузла називають клітинами повільного відповіді. Їх ПП дорівнює - 60 мВ. При цьому значенні ПП швидкі натрієві канали частково закриті (інактивовані) і деполяризація відбувається в основному за рахунок струму іонів Са2 + і Na + по повільних каналах, тому фаза «0» ПД в клітинах СУ і АВ вузлі має пологий характер, деполяризация плавно переходить в реполяризацию.
Клітини СУ і АВ вузла здатні до автоматизму, тобто. Е. Самостійної генерації ПД. Клітини СУ зазвичай активні і рідко знаходяться в стані спокою, генеруючи електричну активність циклічно, спонтанно деполярізуя і гіперполярізуясь, тому при їх описі практично не використовується термін «ПП». Здатність тканини до спонтанної деполяризації називається пейсмекерной активністю. Три основні чинники визначають власну частоту генерації імпульсів в СУ: максимальний потенціал в діастолу, порогова величина потенціалу, а також швидкість і нахил фази деполяризації.
Зміни будь-якого з трьох чинників призводять до порушення часу, необхідного для фази «4». Це може викликати порушення швидкості генерації імпульсів. СУ вузол є не єдиною ділянкою серця, що володіє
цією здатністю, проте він збуджується з найвищою частотою і тому є домінуючим пейсмекером в серці в нормальних умовах. Пейсмекерная активність в АВ вузлі менш виражена, ніж в СУ. В інших водіїв ритму ( «центри автоматизму другого порядку») швидкість спонтанної діастолічної деполяризації, частота розрядів також нижче і вони називаються ектопічними водіями ритму (латентні, приховані). Ієрархічні відносини між домінантним і допоміжними водіями ритму такі, що ЧСС визначається найвищою частотою генерації ПД того відділу міокарда, який, пригнічуючи вогнища з більш рідкісним рівнем генерації імпульсів, нав'язує ( «узурпує») серцю свій ритм і є, таким чином, водієм ритму ( центром автоматизму). Функція автоматизму залежить від нейрогуморальних впливів, що визначають частоту спонтанної генерації імпульсів в залежності від потреб організму. СУ в нормі генерує електричні імпульси з частотою 60-80 в 1 хв, АВ з'єднання - 40-60 в 1 хв, ніжки пучка Гіса - 15-40 в 1 хв, волокна Пуркіньє - 15-30 в 1 хв.
ПД, що виник в одній ділянці серця (в нормі - в СУ), поширюється до сусідніх клітин.
Основними електрофізіологічними параметрами, що визначають швидкість проведення, є швидкість і амплітуда фази «0» ПД. Швидкість проведення імпульсу в робочому міокарді -0,3-1 м / с, в системі Гіса - Пуркіньє - до 4 м / с, в тканинах СУ і А-В-вузлів -0,02-0,1 м / с.