Обстеження пацієнтів з болем у грудях включає огляд грудної клітки, аускультацію та вимір ЧСС і АТ. Індивідуальних фізикальних ознак ІМ з підйомом сегмента ST не існує, але у багатьох пацієнтів з'являються ознаки активації симпатичної нервової системи (блідість, виражена пітливість) і або артеріальна гіпотензія, або низьке пульсовий тиск. Ознаки можуть також включати нерівномірність пульсової хвилі, брадикардію або тахікардію, III тон серця і хрипи в нижніх відділах легень. Ознаки СН або нестабільності гемодинаміки повинні змусити лікаря прискорити діагностику і лікування пацієнтів.
Важливою метою огляду стає виняток ССЗ неішемічної природи (наприклад, емболія легенів, розшарування стінки аорти, перикардит, порок серця) і можливих внесердечних захворювань (наприклад, пневмоторакс, пневмонія, плевральнийвипіт). У цьому сенсі виявлення різниці АТ між верхніми і нижніми кінцівками, нерівномірність пульсової хвилі, серцеві шуми, шум тертя плеври, біль при пальпації або здуття живота служать тими виявляються при огляді симптомами, які свідчать на користь іншого діагнозу, ніж ОКС з підйомом сегмента ST. Інші фізикальні ознаки, такі як блідість, підвищене потовиділення або тремор, можуть орієнтувати діагностику в сторону таких станів, як анемія або тиреотоксикоз.
ЕКГ в спокої грає центральну роль в ранній оцінці стану хворих з підозрою на ОКС. Всім пацієнтам, обстежуваним з приводу гострого болю в грудях, має бути проведено ЕКГ в спокої по 12 відведенням; запис дослідження повинна бути вичитана досвідченим лікарем протягом 10 хв. Динамічні зміни, особливо на тлі епізодів болю в грудях, мають надзвичайно високу діагностичне значення. Було показано, що постійний моніторинг сегмента ST по ЕКГ має важливе прогностичне значення, але цей фактор не повинен уповільнювати проведення інвазивного втручання у симптомних пацієнтів.
В ідеалі, запис повинна бути знята на тлі виражених клінічних проявів і зрівняна із записом після їх зникнення. Надзвичайно цінно порівняння з попередніми ЕКГ (якщо вони є), особливо для хворих з наявністю фонової серцевої патології, наприклад гіпертрофії ЛШ або ІМ в анамнезі. Проведення проб з фізичним навантаженням протипоказане пацієнтам з гострими симптомами і пацієнтам з підйомом рівня біохімічних маркерів типу тропонинов. Після стабілізації і в разі відсутності інших факторів високого ступеня ризику тредміл-тест стає корисним для оцінки ступеня ризику.
Зрушення сегмента ST і зміни зубця Т служать головними ЕКГ-ознаками нестабільної ІХС. Число відведень, в яких виявляється зниження сегмента ST, і ступінь такого зниження стають показниками обсягу і ступеня ішемії, і корелюють з прогнозом. Зниження сегмента ST на ≥0,5 мм (0,05 мВ) в двох або більше сусідніх відведень, в поєднанні з відповідним клінічним станом, передбачає діагноз ОКС без підйому сегмента ST і визначає відповідний прогноз. У клінічній практиці оцінка незначного (0,5 мм) зниження сегмента ST утруднена.
Більш важливо зниження сегмента ST на величину ≥1 мм (0,1 мВ), пов'язане з 11% ризиком смерті і розвитком ІМ протягом 1 року. Зниження сегмента ST на величину ≥2 мм пов'язано з приблизно шестиразовим збільшенням ризику смертності. Поєднання зниження сегмента ST з транзиторним підйомом сегмента ST також служить ознакою приналежності пацієнта до підгрупи високого ступеня ризику.
Пацієнтам зі зниженням сегмента ST притаманний більш високий ризик розвитку наступних серцевих явищ в порівнянні з хворими з ізольованою інверсією зубця Т (> 1 мм) у відведеннях з переважанням зубця R. Таким хворим, в свою чергу, характеризуються вищим ризик, ніж особам з нормальною картиною ЕКГ при обстеженні. Деякі дослідження ставлять під сумнів прогностичну значимість ізольованою інверсії зубця Т. Однак глибока симетрична інверсія зубця Т в передніх грудних відведеннях часто вказує на значущий стеноз проксимальної лівої передньої низхідної вінцевої артерії або стовбура вінцевої артерії.
Знову виникли епізод знову виникли епізоди зниження сегмента ST у поєднанні з відповідною клінічною картиною вказують на трансмуральних ішемію як наслідок гострої оклюзії вінцевих артерій. У найгострішої фази ІМ крупноамплітудние зубці Т виявляються рідко. Персистирующий підйом сегмента ST в точці J (за відсутності БЛНПГ) з відсіченням по ≥0,2 мВ для чоловіків або ≥0,15 мВ для жінок у відведеннях з V2 по V3 і / або ≥0,1 мВ в інших відведеннях відповідає розвивається ІМ (ІМ з підйомом сегмента ST). Вектор сегмента ST вказує на ділянку ураження, що дозволяє в багатьох випадках ідентифікувати викликає інфаркт артерію (табл. 1). Праві прекардіального відведення (від V3r до V6r) можуть бути корисні в ідентифікації ураження ПЖ, а відведення з V7 по V9 - в діагностиці істинного заднього інфаркту.
Діагностика гострого інфаркту міокарда, заснована на умовах записів електрокардіограми з ангіографічної кореляцій
Транзиторне підвищення сегмента ST може спостерігатися у хворих ОКС, і особливо в разі стенокардії Принцметала. Для підтвердження або виключення транзиторних змін сегмента ST під час повторних епізодів болю в грудях або при німий (безболевой) ішемії корисним може виявитися тривале / безперервне моніторування сегмента ST в багатьох відведеннях.
Зниження сегмента ST може спостерігатися в зворотних відведеннях (рис. 1 і 2) як відображення істинної ішемії в інших ділянках ( "ischaemia at a distance"). За відсутності підйому сегмента ST зниження цього сегмента вказує на субендокардіальний ішемію. За відсутності типового підйому сегмента ST лише біохімічні маркери ураження кардіоміоцитів (наприклад, тропоніни) можуть дозволити визначити, чи є у хворого ІМ без підйому сегмента ST. Ізольоване зниження сегмента ST в правих прекардіальний відведеннях може виявлятися при чисто задньому ІМ. Прикордонні рівні підйому сегмента ST, обмежені відведеннями V1 і V2, можуть бути викликані ранньої реполяризації і повинні сприйматися критично в разі, якщо відсутня типова клінічна картина.
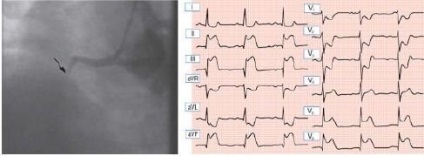
Мал. 1. Нижній гострий ІМ: оклюдованого права вінцева артерія, підйом сегмента ST в відведеннях II, III і aVF; ST пригнічення від V1 до V4.
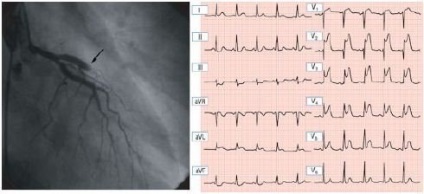
Мал. 2. Передній гострий ІМ: оклюдованого ліва передня низхідна венечная артерія, підйом сегмента ST.
В ході прогресії клітинного некрозу амплітуда зубця R знижується, зубець T стає негативним, і з'являються зубці Q. Клінічно встановлений ІМ визначають по появі будь-яких зубців Q у відведеннях від V2 до V3 ≥0,02 с, або зубців Q ≥0,03 з і ≥0,1 мВ або комплексу QS у відведеннях I, II, aVL, aVF, або від V4 до V6 в будь-яких групах сусідніх відведень (I, aVL, V6; V4-V6; II, III, aVF). У той же час відсутність або наявність зубців Q не є надійною ознакою експансії зони трансмурального або нетрансмурального інфаркту. Крім того, рівні креатинкінази не завжди корелюють з появою зубців Q. Відповідно терміни "ІМ з зубцем Q" і "ІМ без зубця Q" вийшли з обігу.
Важливо відзначити, що навіть повністю нормальна ЕКГ у демонструє підозрілі симптоми пацієнта не виключає можливість ОКС. У кількох дослідженнях близько 5% пацієнтів з нормальною ЕКГ, виписані з відділень швидкої допомоги, були в кінцевому підсумку поставлені діагнози або ІМ, або нестабільної стенокардії. Помилкові діагнози особливо поширені у випадках, коли стеноз лівої огинаючої артерії стає провідним. У той же час запис цілком нормальною ЕКГ в ході епізоду вираженого болю в грудях повинна привернути увагу лікаря до можливості наявності інших причин, що лежать в основі наявних у пацієнта скарг.
біохімічні маркери
Біохімічні маркери відіграють центральну роль в оцінці стану пацієнтів з болем у грудях. Крім стандартних лабораторних досліджень (гемоглобін, лейкоцити, тиреоїднігормони і т.д.), в наші дні центральну роль в оцінці стану пацієнтів з цієї групи високого ризику відіграють особливі маркери, що відбивають конкретні патофізіологічні процеси. Багато з нових біохімічних маркерів виявилися корисні у виявленні лежать в основі ОКС механізмів, але лише деякі з них стали широко застосовуватися в практиці.
Christian W. Hamm, Helge Möllmann, Jean-Pierre Bassand і Frans van de Werf
Гострий коронарний синдром