Поняття «кардит» в клінічну педіатричну практику введено порівняно недавно. Їм позначають одночасне запальне ураження оболонок серця - міокарда, ендо- та перикарда. До недавнього часу для позначення запального ураження міокарда, обумовленого вірусними і бактеріальними агентами, використовували поняття «міокардит». Однак, як показали численні дослідження, виконані в останні роки, у дітей з вірусними та бактеріальними миокардитами в патологічний процес практично завжди залучаються одночасно ендо- та перикард. Тому використання терміна «міокардит» в повному обсязі відбиває сутність патологічного процесу. Виходячи з цього, було запропоновано використовувати у дітей термін «кардит». Для позначення відмінності кардитів, що мають нестрептококковой етіологію, до недавнього часу вживали термін «інфекційно алергічний». Однак з позиції сучасного уявлення про патогенез кардита термін «інфекційно-алергійний» не можна вважати правильним. В даний час кардит нестрептококковой етіології у дітей позначають поняттям «неревматичний кардит». Неревматичних кардити в дитячому віці зустрічаються досить часто. Однак дані про частоту неревматичних кардитів дуже неточні в зв'язку з труднощами їх діагностики через варіабельності клінічної картини і відсутності чітких діагностичних критеріїв. Вважають, що хворі неревматичний кардитом становлять близько 0,5% всіх госпіталізованих дітей. При аутопсії померлих дітей частота кардитів становить 2,3-8% випадків. Серед осіб, які захворіли на вірусну інфекцію, частота кардитів може зростати до 10-15%. Етіологія. Виникнення кардита пов'язано з інфекцією. Кардити, як правило, ускладнюють перебіг основного, зазвичай інфекційного, захворювання. "Причому кардитом може ускладнитися будь-яке інфекційне захворювання, яке викликається вірусами, рикетсіями, мікробами, грибами, протозойними збудниками. Головним етіологічним фактором неревматичних кардитів є віруси. Найбільшим тропизмом до різних оболонок серця мають ентеровіруси (Коксакі типу а і В, ECHO, герпесу), а також віруси грипу, краснухи, вітряної віспи та ін. (табл. 37). Таблиця 37
Етіологічні чинники неревматического кардита у дітей
Неревматичних кардити можуть бути викликані бактеріальними інфекціями, такими як дифтерія, черевний тиф і ін. Виникнення кардитів описано при деяких паразитарних інфекціях, зокрема при токсоплазмозі, гистоплазмозе, трихінельоз та ін. Слід зазначити, що спектр збудників, які можуть викликати кардити, в різному віці неоднаковий. У перші роки життя найбільш часто кардити зустрічаються при вірусних захворюваннях, особливо ентеровірусних. Після 5-6 років основна причина кардитів у дітей - стрептококова інфекція, тобто кардити мають ревматичне походження. Рідше спостерігаються кардити при неінфекційних процесах - дифузних захворюваннях сполучної тканини, харчової і лікарської алергії та ін. ПАТОГЕНЕЗ. В даний час патогенез кардитів не можна розглядати як однотипний у всіх випадках. Найбільше значення мають три групи механізмів: 1) прямий вплив збудника на кардіоміоцити (інфекційний, паренхіматозний міокардит), який спостерігається переважно при вірусних (ентеровірусних) інфекціях; 2) судинні ураження серця, які можуть бути обумовлені як ендотеліотропностью деяких возбудітетелей (грип, аденовірус, мікоплазма та ін.), Так і імунокомплексними ураженнями інфекційної і неінфекційної природи; 3) ураження серця, пов'язані з шкідливою дією антитіл і активованих лімфоцитів, перехресно реагують з тканинами серця (найбільш часто це постстрептококовий міокардити, за своїм патогенезу близькі до ревматичному міокардиту, але без загальних, системних поразок). Рідше зустрічаються гнійні метастатичні ураження міокарда при септікопіеміческіх процесах. Патогенез кардита вірусного походження в даний час розглядають такий спосіб (рис. 26). При попаданні вірусу в міокард вони проникають в міоцити, де відбувається реплікація, тобто відтворення таких же вірусів з матеріалів клітини. Переважно використовуються білки, що входять до складу ядерного речовини і органел, що гальмує функції клітин-господарів. Найбільш виражена реплікація на 3-5-й день інвазії. У відповідь на впровадження вірусів в організм збільшується продукція інтерферону Т-лімфоцитами - ефекторами гіперчутливості уповільненої типу. Інтерферон перешкоджає проникненню вірусів в неушкоджені кардіоміоцити. Уражені міоцити знищуються Т-лімфоцитами і макрофагами, що стримує розмноження і поширення вірусів в міокарді.
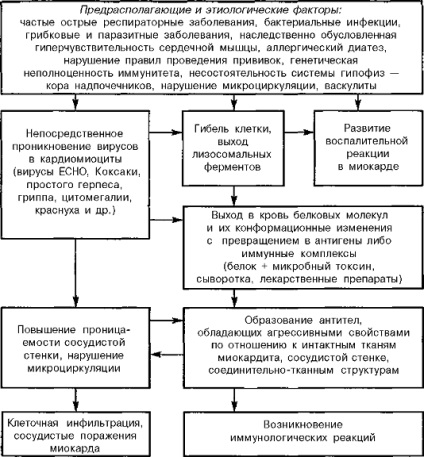
Схема патогенезу неревматичних кардитів у дітей
Уже в перші дні захворювання збільшується кількість віруснейтралізуючих антитіл типу IgM перешкоджають реплікації вірусів і сприяють їх елімінації. Високий рівень IgM зберігається протягом 1-3 тижнів, а потім поступово знижується в міру затихання запалення. Активація гуморального імунітету супроводжується синтезом антитіл типу lgG, спрямованим проти вірусного антигену і клітин серця. Підвищується титр імунних комплексів в крові, який нормалізується в більшості випадків протягом декількох тижнів. У патогенезі кардита істотне значення має порушення мікроциркуляції зі збільшенням судинної проникності, що приводить до набряку міокарда і сприяє накопиченню в ній імунних комплексів. Підвищення судинної проникності обумовлено вивільненням в процесі імунної реакції вазоактивних речовин - лізосомальнихферментів, гістаміну, серотоніну, ацетилхоліну та ін. В більшості випадків віруси фагоцитуються і елімінує і через 10-14 днів від початку захворювання вже не виявляються в міокарді. В подальшому збільшується синтез колагену, який ущільнюється і перетворюється в фіброзну тканину, замість попередньої осередки некрозу. Тривале збереження вірусів в міокарді спостерігається досить рідко, але все ж можлива їх латентна персистенція, здатна при певних обставинах знову викликати запалення в міокарді. Кардит може набувати рецидивуючий перебіг. Після зникнення вірусів з кардіоміоцитів і міокарда в цілому в пошкоджених клітинах ще тривалий час зберігаються важкі порушення нуклеїнового обміну. Які зазнали впливу вірусів клітини і продукти порушеного білкового обміну набувають антигенні властивості, викликаючи утворення відповідних антитіл. Оскільки антигенні властивості пошкоджених і непошкоджених клітин однакові, що утворюються антитіла вступають в перехресну реакцію і з неураженими клітинами міокарда. В результаті утворюються нові аутоантигени, що стимулюють вироблення антитіл і імунних лімфоцитів. Таким чином включається аутоімунна реакція, яка сприяє хронізації кардита. У розвитку аутоімунного ушкодження істотну роль відіграють особливості імунного статусу організму, зокрема ослаблення імунних супресорних механізмів. Передбачається, що супрессорная активність Т-лімфоцитів може придушуватися вірусами або спостерігається вроджена (генетична) імунна недостатність. Трансформація вірусного кардиту в аутоімунне захворювання характеризується збільшенням освіти антікардіальних антитіл, активацією клітинного імунітету і наявністю ЦВК. КЛАСИФІКАЦІЯ. Загальноприйнятою класифікації неревматичних кардитів в дитячому віці немає. Але найбільш повною з клінічної точки зору є класифікація, запропонована Н.А Білоконь і М.Б. Кубергер (рис. 27). Неревматичних кардити в залежності від періоду виникнення захворювання бувають вродженими і набутими. Діагноз вродженого кардиту вважається достовірним, якщо симптоми серцевої патології виявляються внутрішньоутробно або в пологовому будинку; вірогідним - якщо вони виникають в перші місяці життя дитини без попереднього інтеркурентних захворювання і / або при наявності анамнестичних даних про хвороби матері під час вагітності. За впливом агресивних чинників на плід в різні терміни гестації вроджені кардити поділяють на ранні та пізні. Обов'язковою морфологічним ознакою ранніх кардитів є фіброеластоз або еластофіброз ендо- і міокарда. Пізні кардити не мають цієї ознаки. Відповідно до класифікації необхідно вказати етіологічний фактор (вірусний, вірусно-бактеріальний, бактеріальний, паразитарних, грибковий, іерсініозной, алергічний - лікарський, сироватковий, поствакцинальний, ідіопатичний). Але нерідко етіологія неревматического кардита залишається нез'ясованою.
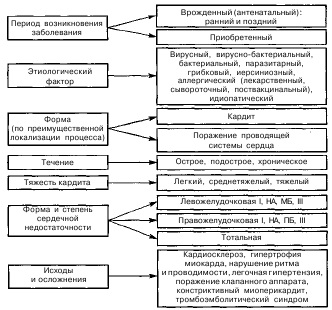
Робоча класифікація неревматичних кардитів у дітей
(НА Білоконь, М.Б. Кубергер, 1987) При неревматичних кардитах виділяють гострий перебіг, яке характеризується бурхливим початком, розвитком серцево-судинної недостатності і відносно швидким ефектом терапії. Тривалість захворювання при гострому перебігу неревматического кардита не перевищує 3 місяців. Підгострий перебіг характеризується поступовим початком і більш тривалим процесом одужання (до 18 міс). Хронічний перебіг може тривати більше 18 місяців. За ступенем тяжкості розрізняють легкий, середньої тяжкості і тяжкий кардит. Тяжкість перебігу кардиту визначається комплексом клінікоінструментального даних: розмірами серця, виразністю серцевої недостатності, ознаками ішемічних і метаболічних змін на ЕКГ, характером аритмій, станом малого кола кровообігу. Для характеристики серцевої недостатності, яка може виникати при неревматичних кардитах у дітей, слід користуватися ознаками, запропонованими НА Білоконь і М.Б. Кубергер (1987) і представленими в таблиці 38.
Ознаки та ступінь серцевої недостатності при неревматичних кардитах у дітей
(Н.А. Білоконь, М.Б. Кубергер, 1987)

Критерії діагностики неревматического кардита у дітей

Ознаки середньої значимості (2 бали): 1) відсутність впливу вегетативної нервової системи на діяльність серця (виняток становить період новонародженості), яке клінічно проявляється ригідністю ритму, відсутністю дихальної аритмії і може бути підтверджено кардіоінтервалографії; 2) виявлення в крові серцевого антигену і антікардіальних антитіл; 3) підвищення в крові кардиоспецифических фракцій ізоферментів лактатдегідрогенази, малатдегідрогенази, креатинфосфокінази та ін .; 4) комплекс ЕКГ-ознак гіпертрофії відділів серця; 5) ЕКГ-ознаки ішемії міокарда. Ознаки меншовартості (1 бал): 1) біль в області серця; 2) ослаблення звучності 1-го тону; 3) тахи- або брадикардія; 4) ритм галопу; 5) апікальний систолічний шум; 6) синоаурикулярная блокада; 7) порушення атріовентрикулярної провідності; 8) порушення внутрішньошлуночкової провідності; 9) ектопічної ритм; 10) екстрасистолія; 11) зміщення інтервалу Б-Т; 12) зміна зубця Т. Діагноз кардиту вважається достовірним при сумі отриманих балів 5 і більше (при наявності обов'язково хоча б одного з ознак великої і середньої значимості), вірогідним - при сумі балів 3. Про наявність міокардиту, згідно з даними І.М.Воронцова (1982), свідчать наступні ознаки: 1) зв'язок клініки ураження міокарда з інфекцією (на тлі останньої при відсутності явищ інфекційного токсикозу або протягом 4-6 тижнів після неї); 2) варіабельність сполучень клінічних і особливо електрокардіографічних симптомів ураження серця в динаміці захворювання; 3) приєднання ураження інших оболонок серця; 4) одночасний розвиток запальних змін інших органів і систем (васкуліт, нефрит, полісерозит і ін.); 5) наявність параклінічних ознак запалення (збільшення ШОЕ, диспротеїнемія, підвищення рівня альфа-2-глобулінів, ДФА, С-реактивного протеїну та ін.); 6) явне позитивний вплив на клінічну картину (ЕКГ-зміни і скоротливу функцію міокарда) протисерцевих в терміни від 2 до 6 тижнів. У діагностиці поразки дистрофічного генезу користуються такими критеріями: 1) розвиток картини ураження міокарда: а) безпосередній зв'язок з гострими розладами життєво важливих функцій - дихання, харчування, електролітного забезпечення або б) певний зв'язок із захворюваннями або станами, що викликають метаболічні порушення в міокарді, його функціональне перевантаження; 2) наявність позитивної динаміки: а) при лікуванні основного захворювання, відновлення функції уражених органів, корекції обміну речовин, б) при зменшенні фізичного навантаження, в) при проведенні кардіотрофіческіе терапії і функціональних проб з кардіотрофіческіе засобами. Діагноз миокардиосклероза встановлюють в результаті динамічного спостереження за дитиною (не менше року), і він повинен грунтуватися на таких ознаках: 1) стійкому клінічному і інструментально-графічному симптомокомплексе ураження міокарда; 2) відсутності значущих змін під впливом навантажень або лікарських проб. Останній етап діагностики, пов'язаний з розшифровкою етіології і механізмів виникнення ураження всередині груп миокардитов, міокардіодистрофії та інших захворювань, можливий зазвичай у спеціалізованих установах. Диференціальної діагностики.
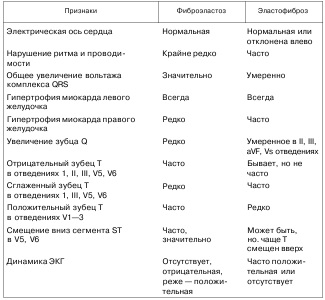
Міокардит доводиться диференціювати з багатьма захворюваннями серця. Діагностика і диференціальна діагностика найбільш складні в тих випадках, коли міокардит протікає в легкій формі з мізерною симптоматикою. Однак в більшості випадків на підставі обліку всіх ознак захворювання правильна і своєчасна діагностика цілком можлива. Слід ще раз підкреслити, що для міокардиту поряд з ознаками ураження міокарда характерні симптоми запалення. У дітей раннього віку значні труднощі викликає диференціальна діагностика кардитів з вродженими вадами серця. Це стосується неповної форми атріовентрикулярної комунікації (АВК), аномалії Ебштейна, коригувати транспозиції магістральних судин. Для АВК характерні два різних за тембром і локалізації систолических шуму, ознаки гіпертрофії міокарда правого шлуночка і правого передсердя, неповна блокада правої гілки пучка Гіса на ЕКГ, посилення легеневого малюнка по артеріального русла в поєднанні з задовільною амплітудою пульсації міокарда лівого шлуночка при рентгенологічному дослідженні. На користь аномалії Ебштейна свідчать відсутність зв'язку між виникненням захворювання і перенесеної ГРВІ, переважання в клініці ознак правошлуночкової недостатності при відсутності даних про легеневої гіпертензії, відзначається збільшення правого передсердя, на ЕКГ відсутні ознаки гіпертрофії міокарда лівого шлуночка і його гіпоксії. Коригувати експозицію на ЕКГ підтверджує відхилення електричної осі вліво, відсутність зубців Q в лівих грудних відведеннях при наявності їх в правих. Якщо у дітей раннього віку має місце клініка фіброеластозі ендоміокарда, то слід запідозрити аномальне відходження лівої коронарної артерії від легеневої (синдром Бланда-Уайта-Гарленда) по сістолодіастоліческій шуму в другому міжребер'ї зліва, ізольованому або в поєднанні з недостатністю мітрального клапана, нападів раптового занепокоєння, глибоким зубців Q у відведеннях I, аVL, V5, V6. У дітей старшого віку з таким пороком коронарних судин відзначається кардіомегалія, ознаки легеневої гіпертензії, шум недостатності мітрального клапана, на ЕКГ зберігаються глибокі зубці Q з максимальною амплітудою в відведенні аVL. Диференційно-діагностичні ознаки ЕКГ при вродженому фіброеластозі і постміокардітіческій еластофіброз представлені в таблиці 40. У дітей старшого віку при недостатності мітрального клапана необхідно проводити диференційну діагностику з ревматизмом. Таблиця
Диференційно-діагностичні ознаки ЕКГ при вродженому фіброеластозі і постміокардітіческій еластофіброз