Абсолютна більшість в даній групі пухлин складають поліпи (поліпоз) шлунка. Вони бувають двох типів - аденоматозні (аденоми) і гіперпластичні. І ті й інші можуть бути як поодинокими, так і множинними, їх розміри коливаються від декількох міліметрів до 5 см і більше. В середньому, за даними рентгенологічного, ендоскопічного досліджень, а також розкриття поліпи виявляються в 5-8 разів рідше, ніж рак шлунка, складаючи 6-10% від усіх пухлин цього органу.
Найбільш часта локалізація поліпів - антральний-пилорический відділ шлунка (спостерігається майже у половини хворих), значно рідше їх виявляють у тілі і кардіальної частини шлунка. Зазвичай поліпи шлунка спостерігаються у осіб у віці 40- 60 років, частіше страждають жінки.
Загальновідомо, що поліпи шлунка можуть піддаватися малігнізації. На жаль, досить важко вказати точні цифри даного ускладнення, так як в літературі можна зустріти як повідомлення, що спростовують можливість злоякісної трансформації поліпів, так і відомості про їх малігнізації, близькою до 100%. Однак в даний час можна вважати твердо встановленим, що найбільш часто малігнізуються аденоматозні поліпи - у 18-75% хворих, в той час як озлокачествление гіперпластичних поліпів спостерігається дуже рідко (у 0,6-3% хворих). В даний час вважається, що частота малігнізації шлункових аденоматозних поліпів значно менше. Це твердження базується на даних ендоскопічної біопсії з поліпа і ендоскопічної поліпектомія, а також на підставі тривалого діспенсерного спостереження за хворими з поліпами шлунка. Частота малігнізації збільшується при великих (понад 2 см) і множинних поліпах. Більш схильні до малігнізації поліпи тіла і кардіальної частини шлунка. Особливо часто (більш ніж у 90% хворих) спостерігається розвиток раку nbspnbsp наnbspnbsp фонеnbspnbsp тотальногоnbspnbsp поліпозу желудка.nbspnbsp За сучасними даними, частота малігнізації всіх поліпів шлунка становить в середньому 5-10%.
Симптоми доброякісних епітеліальних пухлин:
Клінічні прояви залежать від розмірів і числа поліпів, їх локалізації. У більшості пацієнтів спостерігається безсимптомний перебіг захворювання. Наявні у ряду хворих скарги на тупий біль в епігастральній ділянці, нудоту, відрижку повітрям, неприємний смак у роті пов'язані не з наявністю поліпа, а з супутнім хронічним гастритом. Підтвердженням цьому є факти збереження болів у верхній частині живота і диспепсичних розладів після ендоскопічної поліпектомія.
Поліпи щодо великих розмірів (1,5-2,5 см), розташовані на довгій ніжці і локалізуються в препілоріческом відділі, можуть пролабіровать в просвіт дванадцятипалої кишки. При їх обмеженні в області воротаря виникають інтенсивні болі в верхній частині живота, нерідко схваткообразного характеру, з'являються нудота. відрижка повітрям. При наявності поліпів у кардіальної частини шлунка і пролапсе їх в просвіт стравоходу спостерігаються явища дисфагії. у ряду хворих з'являється іррадіація болю в область серця. При обмеженні поліпа в області воротаря нерідко виникає блювота шлунковим вмістом.
Виразка слизової оболонки, що покриває поліп, може супроводжуватися кровотечею. Зазвичай кровотеча не буває профузним, однак повільна крововтрата проявляється поступової анемизацией хворого, потемніння забарвлення калових мас. Масивна кровотеча виникає рідко і проявляється блювотою рідиною кольору "кавової гущі" або малоизмененной червоною кров'ю. Нерідко спостерігається баріться стілець, відзначаються і інші симптоми внутрішньої кровотечі (загальна слабкість, запаморочення. Блідість шкірних покривів і ін.). На ранніх стадіях виникнення злоякісної пухлини поліпа зазвичай не відзначається появи характеное клінічних симптомів. Загальна слабкість, нездужання, зниження апетиту і працездатності, схуднення та інші прояви так званого синдрому "малих ознак" виникають при раку шлунка досить великих розмірів або виникненні хірургічних ускладнень (профузні кровотеча, стеноз).
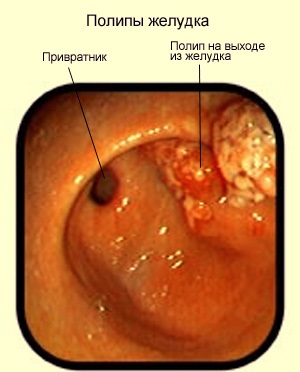
Полі шлунка - епітеліальна пухлина
Причини доброякісних епітеліальних пухлин:
Причини захворювання а нині остаточно неясні. Разом з тим можна відзначити, що у переважної більшості хворих поліп виникає на тлі попереднього хронічного (особливо часто атрофічного) гастриту. перніціозноі анемії nbspnbsp (приблизно у 5% nbspnbsp хворих на цю недугу).
Лікування доброякісних епітеліальних пухлин:
Вибір методу лікування хворих з доброякісними пухлинами шлунка залежить від величини, кількості і гістологічної природи поліпів. При одиночних і множинних поліпах, особливо аденоматозних, показана ендоскопічна поліпектомія. Показанням до ендоскопічної операції в подібних ситуаціях є безперспективність медикаментозного лікування, а також можливість розвитку важких ускладнень - малігнізації і кровотечі. У цих ситуаціях ендоскопічна поліпектомія є діагностичної, лікувальної та профілактичної операцією. Протипоказанням до даного методу лікування є важкі супутньо захворювання життєво важливих органів, при яких виконання навіть мінімального ендоскопічного втручання може призвести до розвитку важких ускладнень. Крім того, даний спосіб лікування не показаний при порушеннях згортання крові, а також при дифузному поліпозі шлунка і товстої кишки, при наявності поліпів на широкій основі (більше 2,5-3 см).
Найбільш часто для ендоскопічного видалення поліпів використовують їх електроексцизії за допомогою діатермічної петлі. Це дозволяє повністю видалити пухлину і після її вилучення з порожнини шлунка виконати ретельне морфологічне дослідження всього препарату. Приблизно у 10-20% хворих не вдається витягти поліп за допомогою ендоскопа, що істотно знижує діагностичну цінність даного методу внаслідок неможливості виконання гістологічного дослідження всього поліпа.
Значні труднощі виникають при ендоскопічної електроексцизії поліпів, розташованих на широкій основі (понад 2,5 см). У цих випадках доцільно використання методики видалення поліпа по частинах, щоб уникнути формування великих зон некрозу в його підставі, що може привести до розвитку кровотечі після відторгнення струпа або навіть до перфорації стінки шлунка.
Видалення поліпів невеликих розмірів (до 1,5-2 см), розташованих на вузькому підставі або добре вираженої ніжці, у переважної більшості хворих може бути виконано в амбулаторних умовах. Виняток становлять хворі преклонногоnbspnbsp віку, nbspnbsp імеющіеnbspnbsp різні сопутствующіеnbspnbsp заболе вання, а також ті хворі, яким планується видалення декількох поліпів за один сеанс ендоскопічного втручання. У цих випадках доцільно виконання ендоскопічної one-рації в умовах стаціонару.
За один сеанс можна видаляти до 4-7 поліпів шлунка. Видалення більшої кількості їх займає досить тривалий час, погано переноситься хворими, підвищує ризик розвитку кровотечі з підстави віддалених поліпів. При високій кваліфікації ендоскопіста загальне число видалених поліпів досягає 50-70 і навіть більше.
При невеликих поліпах (менше 0,5 см), що не мають вираженої ніжки, електроексцизія за допомогою діатермічної петлі, як правило, нездійсненна з технічних міркувань. У цих випадках доцільно застосування діатермокоагуляції всього поліпа. Дана методика може бути застосована лише при наявності морфологічного дослідження біоптату, виконаного до електрокоагуляції пухлини. При електрокоагуляції аденоматозних поліпів невеликих розмірів необхідно ретельне динамічне ендоскопічне спостереження не рідше 1 разу на рік.
Найбільш частим ускладнення ендоскопічної електроексцизії поліпа (набагато рідше - його електрокоагуляції) є кровотеча з підстави віддаленого поліпа. Це ускладнення зустрічається досить рідко (не більше ніж у 3-5% хворих) і звичайно може бути ліквідовано за допомогою консервативних заходів або ендоскопічної діатермокоагуляції. Лише в поодиноких випадках кровотеча носить профузний характер, що вимагає екстреного хірургічного втручання. Перфорація стінки шлунка після ендоскопічної поліпектомія спостерігається вкрай рідко (менш ніж 1% хворих). Лікування даного ускладнення оперативне.
Частота рецидивів поліпів шлунка після їх ендоскопічного видалення становить в середньому близько 10%. Однак в більшості випадків слід говорити не про справжній рецидив, а про формування нових поліпів слизової оболонки шлунка поза місцем його ендоскопічної ексцизію, що є проявом особливостей клінічного перебігу даного захворювання. Справжні рецидиви поліпів на місці їх ендоскопічного видалення зустрічаються вкрай рідко і зазвичай обумовлені дефектами техніки електроексцизії або електрокоагуляції.
При невеликих гіперпластичних поліпах (рідко піддаються малігнізації) і наявності важких супутніх захворювань допустимо динамічне спостереження за хворими. Обов'язковою є щорічний ендоскопічний контроль. У випадках виявлення аденоматозних поліпів необхідно прагнути до їх ендоскопічного видалення.
При великих розмірах поліпа (більше 3 см), що перешкоджає його видалення через ендоскоп (і як наслідок - невпевненість в його доброякісної природі), перевагу слід віддати хірургічного методу лікування - гастротомии з видаленням по-
липа в межах здорових тканин з подальшим терміновим і плановим його морфологічним дослідженням. В даний час чрезжелудочную поліпектомію застосовують дуже рідко, тому що при високій кваліфікації ендоскопіста можна неоперативним шляхом видаляти (по частинах) поліпи більше 3 см в діаметрі.
Резекцію шлунка в лікуванні множинних поліпів, що мала раніше досить широке поширення, тепер застосовують досить рідко. Основне показання до даного типу операції - доведена малигнизация поліпа. У цих випадках хірургічне втручання виконують відповідно до онкологічними принципами, як при раку шлунка. Наявність фокусів малігніза-ції в області верхівки поліпа не є показанням до резекції шлунка. особливо якщо є відносні протипоказання до оперативного лікування. У цій ситуації цілком обгрунтована ендоскопічна поліпектомія з подальшим динамічним (ендоскопічним) наглядом. Лише при виявленні елементів злоякісного росту в підставі поліпа показано хірургічне втручання. Резекцію шлунка виконують також при неможливості (з тих чи інших причин) виконати ендоскопічну поліпектомію. Слід пам'ятати, що видалення ласті шлунка є відносно складним і травматичним втручанням, що супроводжується у 10-25% хворих розвитком різних ускладнень в ранньому післяопераційному періоді. При цьому післяопераційна летальність досягає 2-5% від загального числа оперованих. Тому даний спосіб лікування повинен застосовуватися по дуже суворими показаннями. Крім того, у цілого ряду хворих після резекції шлунка розвиваються різні постгастрорезекціонние синдроми (демпінг-синдром, синдром приводить петлі, гіпоглікемічний синдром, мальабсорбції і ін.), Що істотно погіршує якість життя пацієнтів.
Особливо великі труднощі виникають при лікуванні тотального поліпозу шлунка, при якому висока ступінь малігніза-ції. У цих випадках показано тривале динамічне спостереження з використанням ендоскопії не рідше 1 разу на рік. Лише при підтвердженні (морфологічному) малігнізації одного з поліпів показано оперативне лікування. Операцією вибору в даній ситуації є гастректомія. Раніше в лікуванні хворих з тотальним поліпозом шлунка цю операцію застосовували досить широко. Однак у зв'язку з високою післяопераційною летальністю, що досягає 10-15%, і зі значною частотою розвитку постгастректоміческій розладів травної сістемиnbspnbsp вnbspnbsp настоящееnbspnbsp времяnbspnbsp гастректоміюnbspnbsp пріменяютnbspnbsp рідко.